歯の怪我:外傷歯の治療について(シリーズ1)
2022年8月26日
歯の怪我:外傷歯の治療について(シリーズ1)
こんにちは!岩国のつぼい歯科クリニック 小児歯科専門医の吉村です。
歯の怪我(外傷)…どんなイメージを持っていますか?

怪我はある日突然、起こります。
当院では小中学校が近いこともあり、「急に歯や口を怪我してしまった!」と受診されるケースも多いです。
歯の外傷にもいろいろなパターンがあり、一度にすべては書けません。
そこで外傷シリーズとして、よくある歯の外傷のパターンを解説させていただこうと思います。
歯の外傷の種類
1-1)歯が割れた
・軽度の歯冠破折(しかんはせつ:歯の表面が欠けた)
ほんの少し欠けただけなら、様子見することもありますし
歯科用プラスチックで欠けたところを埋めることもあります。
・歯冠破折(しかんはせつ:歯が欠けた~割れた)
神経が出てしまうほどの割れ方をしてしまった場合は、根っこの治療をします。
・歯根破折(しこんはせつ:歯の根っこが割れた)
歯の根っこが割れてしまうと、残念ながら抜歯するしかないこともあります。
1-2)歯がぐらぐらする・抜けた
・歯の亜脱臼(あだっきゅう:軽い打撲のような状態)
歯を打ってしまったけれど、様子見で大丈夫な状態です。
・歯の脱臼(強い打撲のような状態~歯が抜けかけた状態)
歯を打って、ぐらぐらしてしまっている状態です。
歯が植わっている歯槽骨(しそうこつ)にダメージを受けています。
従って、動揺している歯では固定が必要です。
ワイヤーで添え木を行って固定します。
それでも歯の神経や血管がダメージを受けており、後で歯の変色が起きる場合も。
変色が起きたら根の治療が必要となる場合が多いです。
・歯の嵌入(かんにゅう:歯が歯茎にめり込んでしまった)
大人ではほぼ起きません。子どもの外傷でよく見られます。
子どもであっても、嵌入(かんにゅう)した歯が永久歯の場合は、とても予後が悪いです。
乳歯の場合は、ふたたび生えてくることを期待して様子見することが多いです。
・歯の脱落(歯が抜けた)
再植(さいしょく:抜けた歯をもとの歯茎に戻すこと)が可能な場合もあります。
歯の保護液(学校の保健室にあることがあります)や、牛乳、お口の中(唾液)に漬けた状態でなるべく早く歯科医院に受診してください。
抜けた歯を水道水で洗ってしまうと、歯の根っこの表面の細胞が死んでしまうことで、歯を戻せなくなってしまいます。
歯の外傷の予後と考え方(文化や国などによる)の違い
歯の予後について
生えたばかりの歯の怪我は、乳歯でも永久歯でも、予後はあまりよくありません。
生えかけの歯の根の先は未完成で、「歯になっていく組織」がそこに存在しています。
歯になっていく組織は出血しやすく、多めに出血すればその歯の予後は悪化しやすい傾向にあります。
小さなお子さんの怪我は突然起こってします。
怪我をしたら、治療は待ったなしです。
まずトレーニングして、歯科医院に慣れてから歯科治療する、といったことはできません。
お子さんが号泣する中、出血を伴う治療をがんばってもらうしかないケースも、少なくありません。
予後に対する国ごとの考え方の違い
契約社会のアメリカでは、予後が不安定な乳歯では、抜歯となることが多いようです。
一方日本では、なるべく残す方向で、まず考えてみることが多いです。
医学的にはどちらも間違っていない判断だと思います。
次に、低年齢のお子さんの怪我のよくパターンについて、お話していきます。
1~2歳児の歯の外傷の代表的パターン:歯の嵌入(かんにゅう)

Aくんは、1歳半の男の子。
まだ歩きは覚束なく、公園で遊具に顔から激突してしまいました。
上唇と上の前歯の歯茎から出血があり、生えたばかりの乳前歯が2本、歯茎にめり込んでしまいました。
この年齢の外傷の、かなり代表的なパターンです。
歯が歯茎にめり込んだ状態(陥入:かんにゅう)は、その歯の周囲骨の広い範囲に骨折が起きている状態です。
永久歯の嵌入(かんにゅう)
永久歯では、上にも書きましたが、最も予後が悪いとされています。
永久歯の治療は、めり込んでいる歯を定位置まで引っ張り出し、歯の根の治療をして、歯の定着を待ちます。
乳歯の嵌入(Aくんのケース)
乳歯では少し状況が異なります。
幼児の骨は柔らかく、生えた直後ぐらいの歯であれば、80%くらいの歯が、自然に生え直してくるようです。
ただし、生え直してきた歯にも、なんらかの症状がみられることが多いです。
50%くらいは、無症状か、神経の部分が歯の質に置き換わってしまう歯髄狭窄(しずいきょうさく)という状態(治癒の1パターンとも考えられます)になります。
残りの50%くらいは、根っこの治療が必要となります。
乳歯の場合は、めり込むぐらい骨にダメージがあった割には、良い治り方をすることが多いんですね。
まとめ
・動揺している歯では、歯の周囲の歯槽骨にダメージがあります。
治療は、ワイヤーで添え木を行って固定します。
それでも歯髄につながる神経、血管がダメージを受けて、後日歯の変色が起きる場合があります。
その場合、根の治療が必要になります。
・小さなお子さんの場合、けがは突然起こります。
出血や根の完成度により予後は異なります。
日本ではなるべく残す努力をしますが、海外では不安を残さないため抜歯をすることもあります。
文化や国により考え方が異なります。
・歯の陥入(かんにゅう・めりこむこと)は広範囲に歯槽骨の骨折が起きています。
永久歯では最も予後が悪いとされています。
乳歯では少し状況が異なり、再萌出(さいほうしゅつ・また生えてくること)する場合があります。
歯の外傷は、年齢、歯の受傷具合で方針が大きく異なります。
早く治療することで、その後の予後が変わることもあります。
まずはお電話で、できるだけ早くご相談ください。
最後までお読みいただきありがとうございました。
市の歯科健診や学校健診と、歯科医院での検診のできることの違いと、PMTCについて
2022年7月26日
市の歯科健診や学校健診と、歯科医院での検診のできることの違いと、PMTCについて
こんにちは!岩国のつぼい歯科クリニック 小児歯科専門医の吉村です。
この度、政府の骨太の方針の中に、年1回程度の歯科健診を勧めることを打ち出されました!
まだ詳細は決まっていないようですが、歯科健診の重要性が話題になったことはうれしいことです。
歯科医師としては、これをきっかけに色々と考えてもらいたいこともあり、まとめてみることにしました。
1)健診では何を見る?
健康診断の略です。
健康かどうかを診断するのが目的です。
一次予防とも言われます。
岩国市の場合、いい歯おとなの歯科健診、妊婦歯科健診、後期高齢者用の歯科健診、企業によっては企業健診の券が、皆さんに配られています。
これら券を使って歯科医院に受診します。
また、各学校などに歯科医師が訪問して行う、学校歯科健診もあります。
歯科健診では、チェックするポイントが県ごとで決まっており、目視のみで病気を探していきます。
よって、通常の歯科診療のレントゲンやCT、その他機器を使用した診察と比較すると、精度は低いものになります。
2)歯科検診では何をする?
こちらは検診の字が違います。
特定の病気にかかっていないか「検」査して「診」断することを指します。
二次予防とも言われます。
代表的な検診に「がん検診」がありますね。
特定の病気を早期発見して治療することが目的です。
検診の種類にもよりますが、その病気を特定することができる機器(レントゲンなど)を使用することが可能です。
検査結果をもとに治療計画を立てて、治療していくことを前提にしています。
3)歯科医院での治療が一段落ついて、病状を悪化させないための「管理治療」
歯石は、時間とともにどうしても歯についてしまいます。
一度歯周病になった方で、歯科医院での治療の甲斐あって歯茎の状態が落ち着いたけれど、ほっておくとまた歯石がついてしまって、歯茎の状態が悪くなる…というケースは、とても多いです。
初期虫歯も同じで、今は安定しているけれど、ほっておくと進行してしまいそう…という部位がある方はとても多いのです。
このような場合、病状が悪化しないように「歯科管理治療」を保険治療で受けることができます。
よく、「〇か月後くらいに、また歯石を取りに来てくださいね」「〇か月後くらいに、この歯をまた診せてくださいね」などと歯科医院で言われることがあると思いますが、あれが「歯科管理治療」です。
この場合も、歯周病や虫歯という特定の病気が悪くなっていないか、必要に応じて検査して診断するので、ある意味「検診」と言えるかもしれません。
レントゲンは必要に応じて、目視ではわからない部分や、骨、詰め物部分に変化や異常がないか確認する方が良いと思います。
そして、歯周状態のチェックを行い、これまた「検査結果に応じて」PMTC(歯科医師・衛生士による専門の機器を使用した、口の中の菌が作るバイオフィルムの除去)や、スケーリング(歯石除去)、歯ブラシ指導などを行います。
歯周状態が悪ければ、歯周ポケットの内部まで掃除する必要があり、時間や麻酔などが必要になります。
保険診療では、昔は虫歯や歯周病などの病気ができてから・悪化してから治療するという考えが基本でした。
現在は、病気を早く見つけて治療したり、悪化させないように管理したり、歯や歯茎だけでなく、食べる機能そのものを改善したり衰えないようにする、という考えが主流になっています。
また、歯周病はアルツハイマー型認知症や糖尿病、心臓病、骨粗鬆症、肺炎、低体重早産などが引き起こすことがわかっています。
これらの病気が日本の医療費を上げる原因にもなっています。
歯周病を改善したり予防することが、高齢化が進む日本の医療費増加も予防できるのではと期待されています。
4)PMTCはなぜ必要なの?
PMTCとは、プロによる機械的な歯の細菌除去の略です。
PMTCは口の中のバイオフィルムを破壊します。
バイオフィルムとは
三角コーナーやお風呂、排水溝など、細菌が溜まりやすいところにヌルっとした感触のものが付くことってありませんか?
あれがバイオフィルムです。細菌が膜を作っています。
三角コーナーやお風呂のヌルっとしたものをしっかり落とさないと、ヌルヌルはもっとひどくなっていくのを経験した人はいませんか?
キュキュッと音がするまで、しっかりこすり洗いをしたら、しばらくはヌルヌルは付きませんよね。
お口の中も同じです。
3ヶ月に一回くらい、プロによって、口のすみずみまでバイオフィルムを専用の機械で破壊しておけば、プラークや歯石が付きにくくなります。
プラークがある状態のまま放置すると、プラークは歯石になります。
歯石は硬く、プラークやバイオフィルムを取るよりもずっと除去しにくいのです。
歯茎の下にできた歯石は、麻酔をして、器具を歯茎下まで入れ込んで掻き出す必要も出てきます。
PMTCは「マッサージを受けているようで気持ちいい」と言われる方もいます。
麻酔をして歯茎の下の歯石を取る場合は、結構痛いことが多いです。
5)気をつけて歯磨きしているのに、虫歯になりやすい人がいるのはなぜ?
また、何も気をつけていないのに、虫歯にならない人がいるのはなぜ?
歯や歯周に関する病気は、口腔内のプラーク(歯垢・細菌)が原因です。
虫歯のなりやすさ、歯周病のなりやすさは個人差が大きいです。
個人差の中には、以下のようなものがあります。
・食生活の差
砂糖をたくさん取るような食生活(ジュース、おやつなど。スポーツドリンク、栄養ドリンク、健康ドリンクや酵素ドリンクなども、糖分が多く含まれるものもあるので注意)
・口の中の細菌の差
もともと虫歯菌を持っていることや、悪玉菌の割合が高い、細菌の量が多い、唾液の量が少ない(口呼吸、唾液が出にくい病気や薬の副作用など)
・ライフスタイルの差
喫煙、ストレス、睡眠不足、歯磨き習慣、歯磨きの上手さ、フロスや歯間ブラシなどの使用の有無、フッ素の使用の有無
・加齢
加齢と共に歯周ポケットが深くなり、歯周病細菌が増えれば歯周病が悪化します。
そのどちらにおいても、たばこはプラークの質の悪化に大きく貢献してしまっているようです。
年に何人かは、40歳まで虫歯知らずで、40歳を超えたとたん、急に歯が抜けて、パニックになりながら歯科受診される方がいます。
虫歯菌を持っていなかったので、40歳になるまでは、食生活も歯磨きもあまりがんばらなくても虫歯知らずで、歯科医院も受診したことがないタイプの方です。
ところが、歯周病菌は持っていたので、40歳をすぎたら、これまでのお手入れ不足もあって、一気に歯がグラグラになってしまうのです。
今までの人生で歯に困らなかったので、昔の歯医者=虫歯治療をする場所、という昭和の価値観のまま来てしまったんですね。
虫歯も歯周病の対策においても、プラークの破壊が最も大事です。
日頃のケアはその再付着をできるだけ防ぐ作業であり、付着しにくい生活習慣もまた重要です。
歯石やプラークが簡単に取れるサイクルは、個人差はありますが3か月前後が理想とされており、継続した人としてない人で80歳になったときの残存歯数の圧倒的な差がでています。
上手に歯医者さんを利用して健康維持をしていきましょう。
まとめ
・歯科健診(市や学校などでの健診事業)で診察できる内容は限られ、目に見える病気の状態(穴が開いているレベルの虫歯や、歯茎の出血、腫脹)になっているものを明らかにします。
・歯科検診では必要に応じた検査をした上で、検査結果に応じて歯面上のプラーク・バイオフィルムの破壊や歯石除去などを後で行うことが多いです。
・プラークの質は生活習慣・年齢・たばこの喫煙の有無等で悪化します。
定期管理による検査・診断(3か月に1回程度)・歯周病治療とご自宅での口腔ケアをお勧めします。
最後までお読みいただき、ありがとうございました。
歯の色が変わる理由ってなんだろう?その原因と対応について
2022年6月18日
歯の色が変わる理由ってなんだろう?その原因と対応について
こんにちは!岩国のつぼい歯科クリニック 小児歯科専門医の吉村剛です。
歯科医院では、前歯の色について相談を受けることがよくあります。
その原因は、ほぼ正常な場合から、根の治療の必要な場合までいろいろあり、理由や原因によっては処置内容が大きく異なります。
今回は歯の変色理由とその対応についてお話していきます。
1.内因性の理由の場合
歯の中には「神経」と呼ばれる、歯髄(しずい)があります。
乳歯でも永久歯でも、萌出直後は大変太いです。
歯髄の中には、血管と太めの神経線維が存在し、デリケートな組織です。
歯を強く打った場合
歯を激しく打った場合、歯根の血管などが断裂する場合があります。
つまり黒い色は状態のよくない組織や血の色です。
1-2か月で再生し、変色が改善するケースは、わずかながらあります。
しかし、もとに戻らない場合は、色素が歯に定着して、黒くなります。
神経の処置
神経を処置した場合も、肉眼では完全に除去した場合でも、ミクロな観点では処置しきることは難しいです。
薬剤の色による
また、薬剤の色が反映される場合もあり、グレーかベージュのような色合いになります。
このような場合はまず、神経の処置をきちんと行い、安定的に推移することを目指します。
治療について
乳歯や幼弱永久歯の場合は、しっかりした補綴物で治療することは勧められません。
よって、色がカモフラージュできる、濃い目の歯科用樹脂などで治療することが多いです。
10代後半になると補綴(ほてつ・詰め物とかぶせ物の総称)が可能になり、ご希望であれば、見分けがつかないくらいにきれいに治療することもできます。
その他内因性の変色 テトラサイクリン薬剤によるもの
それ以外の内因性のものに、抗菌剤の一種である、テトラサイクロン系薬剤による変色があります。
テトラサイクリン系薬剤使用による変色は、褐色から濃い灰色になります。
テトラサイクリン系薬剤は、1960-70年ごろまではよく使われていました。
しかし今は、軟膏などに少し入っている程度で、あまり使われていません。
40代以上の方に見られる場合が多いです。
対応として、希望があれば、補綴をするケースが多いです。
2.外因性の場合
虫歯による変色
虫歯になった場合、ある程度進行すると黒くなります。
黒い虫歯の場合、多くは象牙質付近まで進行しているので、麻酔を用いた歯科治療が必要です。
樹脂で虫歯を治療した場合
治療した歯の場合、樹脂で直した場合、その際に着色しやすいことがあります。
また、変色部位付近は虫歯の再発も多いため、程度によっては再治療が必要です。
昔の保険金属アマルガムによる黒変
また、近年はあまり使われていませんが、アマルガムは黒変しやすく、歯牙にも金属が染み出して移りやすいです。
歯に金属が染み出して黒変することをメタルタトゥーと呼びます。
アマルガムには重金属水銀が含まれており、健康被害も報告されています。
この場合、治療をお勧めすることが多いです。
飲食物による着色
また、飲料によって歯が着色しているケースもあります。
これは歯にとっては特に問題ありません。
緑茶やコーヒー、赤ワイン、紅茶・麦茶などをよく飲んでいた場合で、歯に着色しやすくなります。
これらは器具を使えば容易に落ちるので、定期的に落としましょう。
唯一、たばこの場合は大変落ちにくく、また歯周病も進行しやすいので、良くないです。
注意が必要です。
3.完全に健全な場合
特にお子さんの場合ですが、乳歯と永久歯の色合いは違います。
乳歯は青白色で、永久歯は特に日本人の場合は黄色味が強めです。生え変わった直後は気になる場合もありますが、この場合は何も心配はありません。
まとめ
いかがでしたか?
- 歯の変色(色の違い)は内因性の原因の場合、外因性の場合に分けられます。その原因によって治療法が異なります。
- 強く打った場合、血液や組織が変性して黒くなる場合があります。乳歯、永久歯の違いや年齢により治療方法(補綴など)が異なります。また、内因性の原因であれば補綴することが多いです。
- 外因性の場合、原因が虫歯であれば治療が必要です。単なる着色や歯の生え変わりの場合は研磨する程度できれいになります。
最後までお読みいただき、ありがとうございました。
今どきの歯磨きとデジタル化
2022年6月6日
今どきの歯磨きとデジタル化
こんにちは!岩国のつぼい歯科クリニック 小児歯科専門医の吉村剛です。
今回は、ハミガキをテーマに、昔と比較して考え方が変わったものと、変わらず大切なポイントについてお話します。
お子さまに限らず、大人でも歯磨きはなかなか大変です。
僕が歯科医師になった20年ぐらい前では、歯磨きと言えば小さなヘッドで上手に、丁寧に磨くバス法が勧められていました。
バス法
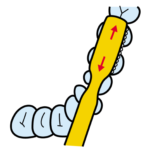
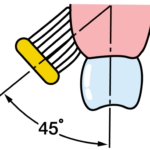
その歯磨きの基本は今も変わっていませんが、今どきは歯磨きアプリなどもあるようです。
今回は小児歯科医として、歯磨きの大事と思うポイントと、今の流れについてお話していきます。
虫歯予防の「昔から変わらない」特に大事なポイント
1)砂糖の摂取量をコントロールする
特に小児においては、砂糖の量のコントロールが虫歯予防のキモになります。
2)歯磨きでプラーク(歯垢)をしっかり取り除く
歯磨きスキル×時間の掛け算で、プラークがどのくらい取り除けるかが決まります。
歯磨きが上手でも30秒では磨き残しも出るでしょうし、歯磨きがさほど上手でなくても、時間をかければ綺麗にできます。
ちなみに、ある程度綺麗に磨ける状態になるためには、最低「3分以上」歯磨きした方が良いと言われています。
虫歯予防の「今では常識が変わった」項目
歯ブラシのヘッドの大きさや、毛の密度は個人の好みで変えて良さそうですが、「歯ブラシ1本でオーラルケアは十分!」という時代は、どうやら終わったようです。
日本人…小さな歯ブラシで磨き、フロスや歯間ブラシはあまり使わない
ヨーロッパやアメリカ…大き目の歯ブラシでザっと磨いて、フロスや歯管ブラシなどを併用するのが常識
今の歯科界の結論…歯ブラシ磨きだけでは無理、フロスや歯間ブラシの併用が必要
日本人は器用なので、歯ブラシ1本で済ませようとしてしまう方が多いのです。
しかし、今や、フロスや歯間ブラシは必須という考え方が主流になっています。
虫歯予防の「最近登場した、便利な道具」…電動歯ブラシ+連動アプリ
電動歯ブラシと、それに連動するアプリで例の黄金時間である3分を目標として、アプリで指示される部位を見ながら必要な時間当てていく…という方法があります。これが非常に効率が良く、おススメです。
その他の歯磨きアプリも、手用で磨くとしても必要な歯磨き時間の間、歯磨きを続けたくなるようにゲーム要素を加えたものなどが人気です。
目的にあった歯磨きペーストを選ぶ
~電動歯ブラシを用いる場合は研磨剤不使用の歯磨きペーストを使おう~
歯磨き剤も歯磨剤の添加、無添加・フッ素など薬効成分など細分化されています。
私、現在46歳なのですが、歯茎の下がりを切に感じております。
歯茎が下がれば象牙質の露出が増え、知覚過敏がおきてしまいます。
そのため、電動歯ブラシを使う際には、研磨剤の入っていない歯磨剤を使う必要があります。
他にも、フッ素による再石灰化を強みにした歯磨剤、
手磨きによるステイン除去(歯の着色汚れ)を想定したもの、
歯周病予防をメインにしたもの、
知覚過敏の人におすすめなものなど、
歯磨きペーストによって特徴があります。
どんな歯磨き粉が自分に合うか分からない方は、お気軽に相談してくださいね。
結局のところ、歯を守りたいという意識の高さが大事
また、電動歯ブラシを使っている人でも、なんとなくヘッドを歯にあてているだけ…という人の場合は、磨き残しが多くあるなんてことは珍しくありません。
やはり結局のところ、歯が大事と思う価値観と、全体を磨く意識が大事なんだと思います。
意志と道具、薬効の特徴を上手に使って、歯を大事にしていきましょう!
まとめ
いかがでしたか?
・虫歯予防として、糖分の摂取量を減らすこと、3分以上歯磨きをすることが重要です。
・歯みがきに使う道具は好みによって変えてよいと思います(歯ブラシのヘッドなど)が、フロスや歯間ブラシも併用しましょう。
・電動歯ブラシはかなり自動化されているのでお勧めです。
・知覚過敏の有無や虫歯の罹患しやすさなど、年齢によって歯ブラシと歯磨剤の適応も変わります。
意志と道具、薬効成分を上手に把握して、歯を大事にしていきましょう。
最後までお読みいただき、ありがとうございました。
歯科のレーザー治療ってどんなことをしているの?
2022年4月28日
歯科のレーザー治療ってどんなことをしているの?
~音が小さい、痛みが少ない、治癒が早い歯科治療を実現するレーザー治療とは~

こんにちは、つぼい歯科クリニック 小児歯科専門医の吉村です。
つぼい歯科クリニックではレーザー設備を導入しております。
お子さんの治療でも使うこともあるのですが、従来の治療法と比較して痛みが少なかったり、治癒が早いなど、良い特徴をたくさん持っています。
回は小児歯科範囲が中心ですが、レーザーを用いた治療について解説してみようと思います。
レーザー治療のメカニズム
レーザー治療とは、強い力を持った特殊な光を患部に照射して行う治療です。
組織に吸収された光が熱エネルギーに変化し、分子構造を破壊や変化して患部に作用し、治療効果をもたらします。
かなり強い力で照射した場合、レーザーはそれこそレーザービームとして、皮膚など組織切開や、時間はかかりますが虫歯部分の処置(切削ではなくて蒸散:散らして病原性をなくす)ことができます。
一方で、弱めの力で照射した場合や切開部位の周囲では、温熱・光線作用が働き、止血効果や、細胞の活性化、殺菌作用が期待できます。
人体に作用する治療法には、外科的な方法や、薬物などの内科的な方法だけでなく、温熱、光線などを用いた方法が昔から存在しました。
レーザー治療は温熱・光線療法の良いとこ取りしたような治療法であるといえます。
2)小児歯科でのレーザー治療
①小帯などの切除
小帯が歯並びの悪化の原因(空隙歯列など)の場合、上唇小帯や舌小帯などの筋を切った方がいい場合があります。
レーザーで切開すれば、出血や縫合する量が減らすことが可能で、通常の治療法よりも治癒も早くなります。
②歯を折ってしまった場合
転倒などの事故で歯を折ってしまった場合、神経が少し出てしまっている場合があります。
根が未完成の場合、神経の処置を大きく行うことは勧められません(状況によりますが)。
このような場合にレーザーを用いると、止血効果、殺菌効果、鎮静効果が期待できます。
③根未完成な歯の根の治療
外傷や虫歯の治療の結果、不幸にも、根が未完成にもかかわらず、痛めてしまう場合があります。
一般的に根未完成の治療は直りが悪く、痛みが出やすいです。
その理由は悪い部分は取り除く必要があるが、取りすぎると根周囲の根を完成させる細胞にダメージを与え、そこに細菌が増殖しやすいためです。
お互いが関係しているため、なかなかバランスが取れません。
そこにレーザーを用いると、治癒力が期待できるため、あまり触りすぎずに治せる可能性があります。
④小さな虫歯やしみる部分の処置
乳歯や生えたての幼若永久歯は、完成した永久歯と違って、タンパク成分が多く含まれます。
そのため、歯の象牙細管内での変動が起きやすく、しみたりしやすいです。
また、歯が柔らかいため、虫歯の進行が早いという特徴があります。
そういう部分でタンパク成分を変性させて固定化し、治癒効果を向上させるためにもレーザーは向いています。
子どもにレーザー治療をすると、大人よりも痛みが強く出てしまうケースもある
お子さんの治癒力はかなり驚くべきものがありますが、体がその許容量を超えた場合、一般的に炎症や痛みは大人よりも強く出るという特徴があります。
そのため、炎症や痛みの対策は、可能な限りの工夫や処置が必要です。
レーザーは、通常の器具で虫歯を削るよりも時間がかかかることや、スムーズに削れるわけではないなど、欠点が無いわけではありません。
しかし、メリットも多いため、レーザーを使用した方が良い症例では積極的に取り入れています。
まとめ
- レーザーを用いた治療では、外科的な処置と光線・温熱療法を組み合わせたようなことが可能となり、止血効果、殺菌効果、鎮静効果などが期待できます。
- 小児歯科領域では、外科的な処置、根未完成な歯の処置など適応範囲が多いです。
- 時間がかかるとか、歯など硬組織には適応がやや難しく、なかなか削れないなどのデメリットもありますが、治療においてよい効果が期待できます。
最後までお読みいただき、ありがとうございました。
歯が生えてこない?
2022年3月28日
歯が生えてこない?
こんにちは、つぼい歯科クリニック 小児歯科専門医の吉村です。
今回は歯の生え変わりをテーマにお話していきます。

つぼい歯科クリニックでは、必要に応じて顎全体を確認できるエックス線写真(パノラマエックス線写真)を撮影します。
X線写真では、虫歯や歯周病、そしてお子さまの場合は歯の生え方について。異常がないかどうかを確認しています。
お子さまの乳歯が抜けた後に、なかなか永久歯が生えてこない場合には、保護者の方も「どうなっているんだろう?」とご心配になりますよね。
乳歯が抜けた後、なかなか永久歯が生えてこない場合には、以下の2パターンがあります。
- 骨の中の永久歯は正常であるけれども、なかなか生えてこない場合
- 何らかの異常があり、問題があって処置が必要な場合
くわしくご説明していきます。
歯の生え変わりは歯によって時期が決まっている
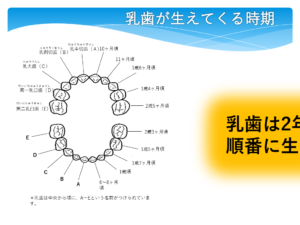
歯の生え変わりの流れ
通常は6歳ごろ、下の前歯(A)から生え変わりはじめます。
次に、上の前歯が続き、第一大臼歯が生えます。
その後、しばらく停滞します(1年~2年)。
9~10歳ごろから乳犬歯、乳臼歯が一気に抜けていきます。
1)永久歯が生えてこなくても様子を見ていい場合
上の乳前歯は指しゃぶりしていたり、何回か打った(ケガをした)ことがあるような場合は早めに抜けてしまうことがあります。
傷は一度完全に治ってしまうと、皮膚や骨が固くなって、1年ぐらい生えてこないこともあります。
定期的なレントゲン検査で、順調に萌出にむかって育っているかはチェックしないといけませんが、経過観察のみの場合も多くあります。
2)スペース確保(=隙を保つ)のための装置が必要な場合
乳臼歯(奥歯の乳歯)が大きな虫歯になった場合、残念ながら早めに抜けてしまうことがあります。
6歳臼歯は隙間があれば前へ移動する性質があります。
つまり、本来あるべき乳歯が早く抜けることで、永久歯が生えてくるために必要なスペースがなくなってしまいます。
よって、早くに抜けてしまった乳歯のスペースに永久歯が生えてこれるように、スペースの確保の治療(保隙:ほげき)が必要になります。
保隙の治療は1本ぐらいの場合は保険が適応となる症例もあります。
また、6歳臼歯が生える方向に問題がある場合、乳歯が悪影響をうけて、乳歯も早めに抜けてしまうことがあります。
後継永久歯がなかなか生えてこない場合、奥歯であれば周囲の歯が動いてしまうので、スペース確保が必要です。
3)永久歯が生えてくるように積極的な処置が必要な場合
永久歯の歯根は、完成するまでは萌出する(ほうしゅつ:歯が生えてくること)力があります。
しかし、歯根が完成してしまうと、萌出する力はなくなります。
宇宙ロケット発射ブースターみたいなイメージですね。
永久歯の萌出はかなり繊細なメカニズムです。
ほんの少しの邪魔がある場合も、なかなか生えないと言われています。
永久歯の萌出する道筋に邪魔がある場合(具体的には異常な乳歯や歯牙種、過剰歯など)や、歯根が完成してしまったけれども、生えてこない場合は、治療が必要となります。
治療は具体的には、
- 邪魔をしている乳歯や過剰歯などの抜歯
- 生えてこない永久歯の上の部分の骨や歯肉に穴をあける(開窓処置)
- 生えてこない永久歯にボタンをつけて、口の中にむけて引っ張ったる(牽引)
などを行います。
いずれにしても、レントゲン検査で1)~3)のどれになるか判定を行います。
「あれ?永久歯が生えてこないな?」と思われる方は、お気軽にご相談ください。
まとめ
- 乳歯では、歯の萌出には正しい時期と順番があります。
レントゲンの診査によって、経過を見守るのみの場合、スペースを保って様子を見る場合、積極的な処置が必要な場合に分けられます。
- 奥歯の乳歯の早期脱落の場合、なかなか次の永久歯が生えてこないので、スペース確保するための保隙装置が必要な場合があります。
- 永久歯の萌出は、歯根が完成するまでがリミットであり、処置できる時期が限られます。
萌出を邪魔する異常な乳歯、歯牙種、過剰歯などがあった場合、積極的な抜歯や小手術が必要です。
最後までお読みいただき、ありがとうございました。
固いものを食べたら顎が発達するというのはホント?子どもの発達と食べ物の固さについて
2022年2月27日
固いものを食べたら顎が発達するというのはホント?子どもの発達と食べ物の固さについて

こんにちは、岩国のつぼい歯科クリニック 小児歯科専門医の吉村です。
最近、小さなお子さんの保護者の方から、よく食事のことなど質問されます。
特に「うちの子、固いものを食べないんです」といった質問が多いです。
食べることは生きることに直結しており、特に子どもでは、発達が摂食嚥下に大きくかかわります。
そこで今回は歯から「食」、特に固いものについてお話していきます。
1)小児の発達と食の形態について
一般的に、離乳食のはじまる時期は生後5-6か月です。
そのころの離乳食は、おかゆ的な、流し込むようなものが多いです。
舌も前後にしか動きません。
離乳中期と言われる、生後7-8か月では、歯茎で押しつぶせる程度の固さが良いとされています。
舌も上下でも動くようになります。
1歳半程度までくると、第一乳臼歯(D)まで生えてきます。
このころになると、赤ちゃんの空間認識能力が進み、上手にスプーンを向かい入れるようになります。
そのため、ある程度の食感があるものが望ましいとされています。
離乳が終わると手づかみ食べの時期となり、一般食となります。
成長に合わせた食形態で食べられないと・・・
これらの時期に適切に食べられてないとどうなるでしょうか?
結果は、詰め込み、丸呑みとなってしまいます。
時期によっては喉に詰まって窒息しそうになる場合もあります。
離乳期の赤ちゃんが丸呑みしてしまう原因
離乳期の赤ちゃんが丸呑みしてしまう原因には、
- お腹が空いていない、または、お腹が空きすぎている
- 食事形態が適切でない
などが考えられています。
常に失敗してしまう場合は、焦らずに離乳にむけての食形態を一段階前に戻すことも大事です。
食事の形態を考え、本人の発達を待ちましょう。
また、子どもは他人の観察で学習します。
大人や兄弟などと一緒に食事をする経験や、いろんな食材を食べる経験が大事です。
2)固いものを食べると顎(あご)が発達するというのはホント?
あごが小さなお子さんの場合に、「固いものを食べたら顎が大きくなりますか?」という質問がよくあります。
固いものを食べたら、ほんの少し大きくなる可能性はあるようですが、誤差の範囲と言われています。
歯列不正が解消されるまでに、顎が大きくなることは無いようです。
一方で、固いものを食べることで、顎の周囲の筋肉が発達し、咀嚼が上手になる効果があります。
異常嚥下や、それに伴う歯列不正(歯並びが悪くなること)は減少したり、改善したりする可能性があります。
3)食べ物の固さと食べ方について
咬む(かむ)というのは、大雑把にわけて2パターンに分けられます。
- チョッパータイプ・・・食材を噛んで(かんで)切り分けること
- グラインディングタイプ・・・食材をすり潰すこと
あまりにも固い食べ物は、前歯でなく奥歯で切り分けるという作業を無理やりやっている場合が多いです。
そのため、老年期では歯や歯周組織に対してダメージを与えてしまう場合があります。
大人でも咬み切れなかった食材は、丸のみせざるを得ず、これはよくありません。
4)食文化によって食べ方が変わる
口の構造や食べ方は人種や国の違いが出ます。
日本人が多めに食べてきた食材は、噛み応えがあると言っても、すり潰せる食材(穀物など植物性由来のもの)が多めです。
文化の違いや食べ方の違いも楽しみながら、孤食(こしょく:一人で食事をとること)を避けて、豊かな食生活を考えていきましょう。
まとめ
いかがでしたか?
- 小児においては、歯の萌出や発達と共に食事の形態は変える必要があります。
発達に合わせていかないと、食塊を上手に分解できず、丸呑みになってしまう可能性があります。
- 固いものを食べることにより、顎周囲の筋肉の発達や咀嚼運動の上達が期待できますが、顎が大きくなることは無いようです。
- 老年になるとあまりに固すぎるものは、奥歯で切り刻む動きを無理にするため、歯周組織にダメージを及ぼす場合があります。我々も文化の違いや食材の違いもふまえながら、適切な、豊かな食生活を考えましょう。
最後までお読みいただき、ありがとうございました。
虫歯のなりやすさと体質について
2022年1月14日
岩国のつぼい歯科クリニック 小児歯科専門医の吉村剛です。
現在、当院には虫歯予防に努力してくださっている方が多く通院してくださっています。
とてもうれしく思っています。
以前に作ってしまった、削るほどではない初期虫歯を管理するのも、我々歯科医師の重要な役目です。
参考リンク:削らなくても治る虫歯があるって本当?
削らなくても治る虫歯があるって本当?
しかし、残念ながら、虫歯ができてしまう方もおられます。
そこで今回は、お子さんの虫歯のなりやすさと体質を中心にお話していきます。
大人はまた少し違うので、またいつか解説します。
1)虫歯のなりやすさを左右する因子
キースの輪
歯科医師が大学で最初に習う、キースの輪と呼ばれる虫歯の原因因子同士の重なりを示すものがあります。

画像参照https://www.apagard.com/oralpedia/oralcare/details/Vcms4_00000101.html
細菌、歯質、糖分、時間の重なりで、多く重なるとリスクが高まります。
最近の統計学的なアプローチで検討している論文では、虫歯の原因因子の重要度ランキングでは
1位 唾液量
2位 乳歯う蝕の経験歯数
3位 菌の量
4位 プラーク(歯垢)量
5位 飲食回数
6位 フッ素使用頻度
という順でした。
個人的な感覚にはなりますが、この他に虫歯の重症度(大きさ)なども、重要だと考えています。
2)小児と唾液について
イグノーベル賞という、人々を笑わせ、考えさせられるユニークな研究などに贈られる賞があります。
2019年のイグノーベル賞に、小児の一日唾液量を研究した、という明海大の渡部教授の研究がありました。
専門外の方にとっては、『なぜ小児の一日の唾液量を知りたいと思ったのか』が笑いポイントなのでしょうが、歯科医師、特に小児歯科医師にとっては「知りたかった!」という重要な研究です。
それによると、小児(6歳児)の唾液量は500mlで、成人よりも若干少ないという結果でした。
大学病院勤務時代、小児がんなどのため、抗がん剤を投薬されていたお子さんたちの口腔内を診察する機会がありました。
唾液量や唾液の緩衝能(虫歯を防ぐ効果です)などが低く、虫歯リスクはどうやっても高いままでした。
抗がん剤ほどではありませんが、多くの薬で、唾液量の減少が見られることが知られています。
薬を常用している場合は注意が必要です。
3)歯質と虫歯リスクについて
学校健診などでは、細菌が原因でなくても歯の状態が悪ければ、う蝕と診断されます。
特にエナメル質形成不全は虫歯と診断され、最近よく見かけます。
エナメル質形成不全についてはこちら
参考リンク:エナメル質とその形成不全について~治療と原因~
エナメル質とその形成不全について~治療と原因~
ちなみに近年の発表では、エナメル質形成不全の歯が一本でも見られる人の発生率は20-25%にも昇るようです。
4-5人に1人はそういう歯をお持ちの割合になります。
また、黄色人種はそのほかの人種に比べてエナメル質が薄い傾向にあり、虫歯が進行しやすく注意が必要です。
まとめ
- 細菌、歯質、糖分、時間のリスクが重なり、虫歯ができます。
- 虫歯の原因因子は、唾液量、乳歯う蝕の経験歯数、菌の量、プラーク量、飲食回数、フッ素使用頻度などがあります。
- 唾液量、歯質などは個人差が大きいですが、総じて日本人は歯が強くない傾向にあります。
以上のような要素を考えながら、予防対策を行うことが重要です。
診療室では、虫歯に最もなりやすい人に対しても、なりにくい方法を考えます。
そして、その対策を説明しています。
「チョコ止めましょう」
「グミやめましょう」
「そろそろ卒乳が必要です」
など、飲食習慣の改善も含めたお話になることもあります。
そのため、少し厳しく聞こえる場合もあるかもしれません。
しかし、個人の体質や虫歯リスクに対して、最も効果的な予防や処置を行うことが重要と思っています。
ご不明な点や、虫歯予防について話が聞きたい場合は、お気軽におたずねください。
最後までお読みいただき、ありがとうございました。
小児歯科とアレルギーについて
2021年12月13日
こんにちは!岩国のつぼい歯科クリニック 小児歯科専門医の吉村剛です。
最近、アレルギー体質の方が多く来院されています。
当院も、様々な配慮をしつつ歯科治療を行っています。
もしアレルギーが起きた場合の酸素設備やエピペンという薬剤を常備し、緊急時の対応研修等も定期的に行っています。
歯科医療では多くの薬品や材料を使います。
日本全体でアレルギー体質の方が増え、色々なものに対してアレルギーを出す人が増えてきている印象です。
そこで今回は小児歯科とアレルギーについて、お話していきます。
1)アレルギー反応の種類
ひと口にアレルギーといってもその種類・症状は様々です。
抗原(アレルゲン)の種類によって、引き起こされるアレルギー症状も違ってくるからです。
代表的なアレルゲン
- 食物
- 薬物
- ハウスダスト(ペット類の毛やダニなど)
- 花粉
代表的なアレルギー症状
- じんましん
- 皮膚炎
- ぜん息
- 発熱
- 喉頭浮腫(呼吸困難を起こします)
また、アレルギーの種類は、IgE抗体によって起こるⅠ型から、Ⅳ型までの4種類に分けられます。
それぞれ免疫機構や抗体の種類などの違いによって発症する病気も違ってきます。
アレルギー疾患の発症には遺伝的な体質も関わっているといわれます。
アレルギー体質・アトピー素因とよばれるもので、こういった人たちはIgE抗体がつくられやすい体質です。
アレルギー反応はその程度、状態によって分けられます。
程度の低いものはアレルギー反応と呼ばれ、じんましんや皮膚炎など。
呼吸器症状や血圧にまで影響する重篤なものは、アナフィラキシー(ショック)と呼ばれ、エピペンなどの使用が必要となる場合があります。
2)アレルギーと歯科で使う薬品・材料
平成20年の皮膚科学会の調査によると、日本のアナフィラキーショックの多い原因は抗ガン剤、造影剤、血液製剤、抗菌薬です。
それ以下のものとして、痛み止めに用いられる非ステロイド系の鎮痛薬(代表的なものとして、ロキソプロフェンなどの痛み止め。カロナール/アセトアミノフェンは少し作用機序が異なり、アレルギーは比較的出しにくいと言われています)、麻酔薬も挙げられています。
これらのうち、抗菌薬、非ステロイド系鎮痛薬、麻酔薬は歯科でよく使います。
麻酔薬でのアナフィラキシーの頻度は1%程度と言われています。
以上のような薬品は使うべきでないという意見もあるかもしれませんが、医療はメリットとデメリットの両面があり、メリットが上回れば、薬品は適正に使用すべきと考えられています。
フッ素はアレルギーを起こすか
歯科でよく用いられるフッ素は、アレルギーの可能性はゼロではないものの、非常に稀です。
アレルギー症状は起きない、とアメリカの皮膚科学会でも定義されています。
ただ、歯磨き剤でのアレルギー反応の報告はいくつかあります。
原因は、添加されている他の材料と考えられています。
詰め物、被せ物による金属アレルギー
詰め物、被せ物による金属アレルギーは、その反応に時間を要すアレルギーⅣ型と言われています。
金属が長い時間で溶けてイオン化して発症します。
金属ではアナフィラキシーショックは起こりずらいと考えられます。
しかし、全身に吸収されて遠隔部位に皮疹が生じる全身性接触皮膚炎(全身型金属アレルギー)なので、アトピー性皮膚炎の悪化や、皮膚炎が治らない時、原因が歯科金属であることがわかりにくいことが問題となっています。
対策としては、金属から非金属の詰め物、被せものに変更することで、徐々に改善していきます。
アレルギーを起こさない最大の防御法は、虫歯を作らないこと
小児受診をされると、初めてのこと、行為が多く、ご心配な点は多いかと思います。
使われる薬剤や材料によるアレルギーがご心配な方は、『虫歯にならない』『予防をがんばる』これが最大の対策だと思います。
アレルギー体質の方も増加しています。
ご心配な方、重篤な方は、アレルギー科や皮膚科、大学病院での検査や加療が必要な場合があります。
口腔内の状態を含め、ベストの方法を考えましょう。
まとめ
いかがでしたか?
- アレルギー反応は食物、薬、ハウスダストなど様々な原因で発症し、体質や素因で反応の出方が異なります。
急激に発症し、重篤なものには、アナフィラキシー(ショック)があります。
- 歯科で用いる抗菌薬、非ステロイド系鎮痛薬、麻酔薬などでもアレルギー反応が出るリスクはあります。
治療上のメリットが多ければ使うケースもあります。
- 金属アレルギーと直後のアレルギー反応は、発症の仕組みが異なります。
虫歯にならないことが最大の対策です。頑張って予防していきましょう。
萌出障害などの小児歯科領域での歯科用CTについて~へんかと経過と診断~
2021年11月27日
こんにちは、岩国のつぼい歯科クリニック 小児歯科専門医の吉村です。
当院には、歯の生え方などに問題があるお子さんが多く来院されます。
歯の生え方や、生える前の永久歯がどうなっているかは、通常「パノラマエックス線写真」と呼ばれる顎全体のレントゲンで判断します。
それでもよく分からない場合、CTで精査をすることもあります。
当院でも、骨の中の永久歯の状態や、他の歯との位置関係を確認するためにCT撮影をする機会が増えてきました。
そこで今回は小児歯科とCTについてお話していきます。
1)歯科で撮影するレントゲンの種類
歯科医院で撮影するレントゲンは主に3種類です。
デンタルエックス線写真
1-2本の歯をチェックする撮影で、問題のある部分が主に黒く写ります。
一度に撮影できる範囲が狭いです。
しかし、わずかな被爆量で詳細に歯を診ることができるのが特徴です。
ただし、デンタルエックス線写真は、影絵のようなものです。
3次元的な位置関係は精細に分かるわけはありません。
「X線の入射角に対する影の長さで推定する」という感じです。
パノラマエックス線写真
顎全体を撮影をします。
末端にひずみがありますが、広範囲を診ることができるのが特徴です。
詳細に診ることには向いていません。
顎全体を虫歯がないか、重度の歯周病がないか、生える前の永久歯の位置は問題ないか、などを大まかに判定することに使用します。
これも影絵ようなものです。
3次元的な位置関係は分かりません。
パノラマエックス線写真で大まかに「問題がありそう」と思った部分については、デンタルエックス線写真やCTで精査することも多いです。
CT
何枚もレントゲンを撮影し、それをコンピューター上で組み合わせたものです。
患部を3D画像で確認できるのが特徴です。
他のレントゲン写真は「影絵」なのに対して、立体的に確認することができます。
情報量としては、「影絵」と「3D模型」では、それはもう段違いです。
手術前のCT撮影で、手術した時と同じぐらいの情報量が得られます。
一方で、CTは他のレントゲン写真撮影と比べて被爆量は多くなります。
何枚ものレントゲン写真を撮影するからです。
それでも、一回あたり0.1mSv程度です。
歯科用のCTは医科用のものと比べ約1/20〜1/30程度の被曝量とされています。
ちなみに、日本で普通に生活した場合、年間2.4mSv被曝すると言われています。
政府によると、年間被曝量20mSv以下であれば「一応」安全とされています。
「一応」というのは、わずかな自然被爆だけでも病気になる人もいれば、大量の被爆があっても何も起きない人がいるからです。
ただ、20mSvという基準以内あれば、ほとんどの人には問題ないと言ってよいでしょう。
もちろん、被爆は少ない方が良いので、CT撮影は医学的に必要最小限で行っています。
2)萌出(ほうしゅつ)障害とCT撮影のメリット
つぼい歯科クリニックでは、必要に応じてパノラマエックス線写真を撮影し、全体のチェックを行うようにしています。
その結果、時々『なんか変。』と思う部位が出てきます。
多くは、まだ生えていない(骨の中にある状態の)永久歯の位置や、生えようとする方向が、通常と違う…というパターンです。
そんな場合は、定期的にデンタルエックス線写真で撮影し、経過を観察していきます。
精査や処置が必要な状態であるか、このまま生えるのを待つだけで良いかの判断をするためです。
その上で異常がある場合は、必要に応じてCT撮影します。
この流れが表題にしております『へんかと経過と診断』で、小児歯科では非常に大事とされています。
3)CTが有用な症例
一般的に、萌出障害の原因には以下があげられます。
- 歯が生えるスペースの不足
- 先行歯の異常
- 過剰歯や歯牙種などの存在
- 骨の異常
「歯が生えるスペースの不足」は模型で分析して判定します。
しかし残りの原因については、レントゲン撮影で判断することとなります。
パノラマエックス線写真やデンタルエックス線写真では情報が不足する場合は、CT撮影が有効です。
またCT撮影すると、う蝕や根の治療も状態が完全に判定でき、状態がわかります。
萌出障害は手術を伴う治療が多いです。
しかしCT撮影することで、我々歯科医師も、患者さんの痛みや侵襲が最も少ない治療プランを、術前に考えることができます。それは、患者さんにとっては被爆量というデメリットを越えるメリットになります。
しかるべき年齢になっても歯が生えてこない、乳歯が抜けて随分になるけれど歯が生えない、などのお悩みがある場合は、ぜひ一度ご相談ください。
歯の萌出障害は、保険適応で出来ることも多いので、早めのご相談をおススメします。
まとめ
- 歯科で撮影するレントゲン検査には、デンタルエックス線写真、パノラマエックス線写真、CTがあります。
- CT撮影によって、萌出障害の原因、異常を判明することができます。
- 原因がわかれば、最小の侵襲での治療プランを考えることができるようになります。
- お子さんの永久歯が生えてこないなどの悩みがある場合は、早めにご相談ください。
















