日本の口腔保健(小児歯科を含む)の目指すもの
2026年2月13日
日本の口腔保健(小児歯科を含む)の目指すもの
こんにちは、岩国市の医療法人つぼい歯科クリニックおとなこども矯正歯科 副院長の吉村です。
前回は、日本と海外の「予防歯科」の考え方の違いについて解説しました。
医療で何を重視するかは国によって異なりますが、日本の特徴は次の2点でした。
・日本は予防よりも治療に重きを置いている
・予防については個人の価値観が重視され、学校や自治体の関与は比較的少ない
これは良い・悪いという話ではなく、医療に対する考え方の違いによるものです。現在の日本の保健行政も、この前提に基づいて計画が立てられています。
1)日本は「健康寿命の延伸」と「健康格差の縮小」を目指している
日本では2024年に策定された「健康日本21」歯科版の「歯・口腔の健康づくりプラン」に基づき、「健康寿命の延伸」と「健康格差の縮小」を大きな目標として医療行政が進められています。
具体的な取り組みとしては、
・学校での歯科検診
・学校での歯みがき実施や歯科保健教育
・フッ素の活用
・ライフコースアプローチの推進
などが挙げられます。
ライフコースアプローチとは、幼少期、場合によっては胎児期からの生活習慣や健康状態が、成人期・高齢期の健康にまで影響するという考え方です。
「子どものころの習慣が一生を左右する」という視点に立った健康づくりです。
次の章から、具体的な目標について解説していきましょう。
2)日本が健康寿命を延ばすために目指している「目標」
2-1)歯周病を有する人の減少と、その格差の縮小
・正しいセルフケア(歯みがき・歯間清掃)の実践者を増やす
・歯肉炎・歯周炎のある人を減らす
・喫煙・受動喫煙を減らす
ここに喫煙・受動喫煙が入っているのは、タバコは歯周病の原因になるためです。
ニコチンが毛細血管を収縮させることで、歯茎の血行が悪くなることで歯周炎になりやすくなってしまうのです。
2-2)よく噛んで食べられる人の増加と、その格差の縮小
・むし歯のない人の割合を増やす
・60歳で24歯以上残っている人を増やす
・40歳以上で19歯以下の人を減らす
・口腔機能が低下している人を減らす
2-3)歯科検診を受ける人の増加と、その格差の縮小
・歯科健診を実施する事業所を増やす
・「健康経営」に歯科を取り入れる企業を増やす
・妊産婦歯科健診を行う市町村を増やす
・歯周病検診を行う市町村を増やす
(厚生労働省資料より)
3)どのくらい達成できているの?
前述のような目標に向かって、行政も歯科医師会も頑張ってきたわけですが、では、これらの目標はどの程度達成されているのでしょうか?
3-1)高齢者の目標について
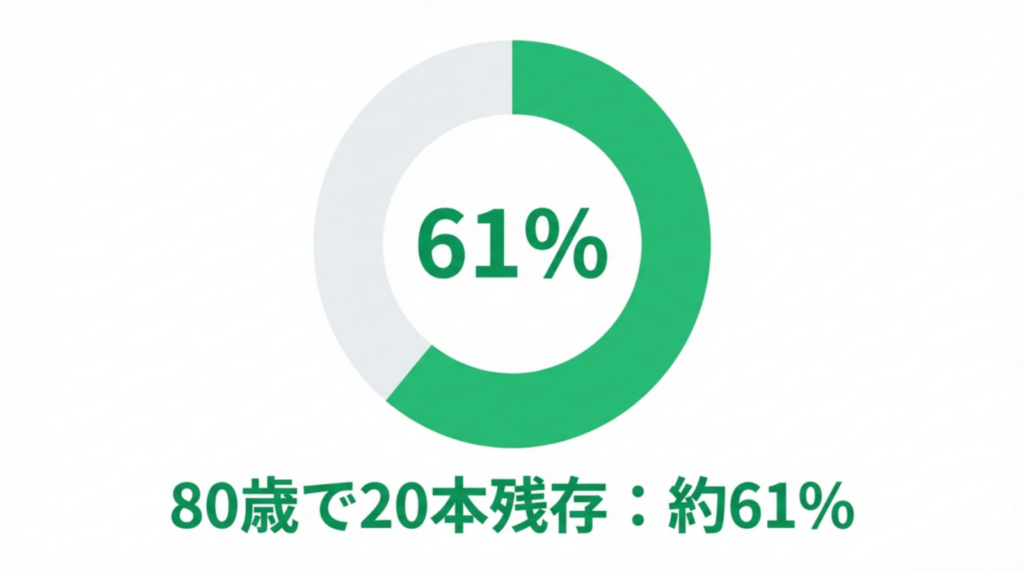
特に注目されている指標が「8020達成率」です。
80歳で20本以上の歯を保つ人は、要介護になることが少ないことから、1989年(平成元年)に、厚生省(現在の 厚生労働省)と 日本歯科医師会 が提唱した国民運動です。
・現在80歳で20本以上の歯を保つ人の割合は約61%
・2016年に「8020達成者率を50%に」という目標をしました。
・現在は新目標「8020達成者率を85%」に向けて新たな取り組みがなされています。
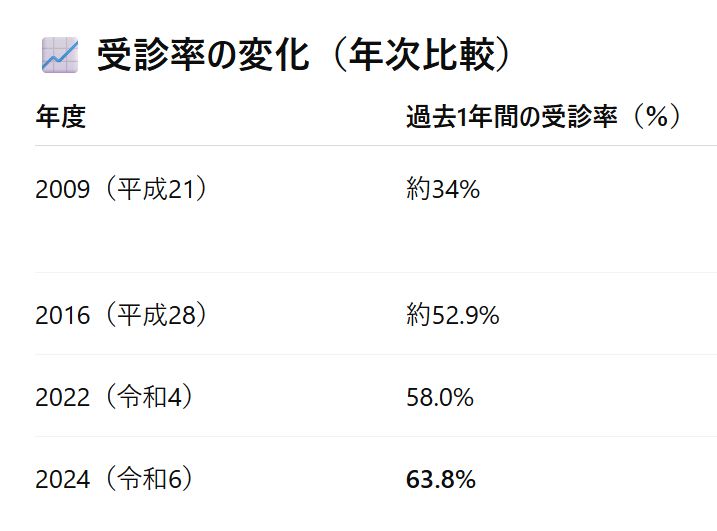
3-2)歯科受診率の目標について
・1年以内に歯科を受診した経験がある人は約6割に増え、年々増加。
3-3)小児歯科における数値目標
3歳児
・3歳児のむし歯経験なし率:目標80%以上(健康日本21)
→ 2021年の現状値では、「3歳で4本以上の虫歯がある子供の割合」は4%(出典:地域保健・健康増進事業報告)
・日本における 3 歳児のむし歯有病率(1 本以上むし歯を持つ割合) は、長期的に大幅に低下
→1989 年頃:約 55.8%(むし歯がある割合)
→2010〜2020 年代:10〜20% 台前後 の割合に低下(研究・市区町村データによる)
12歳児
・12歳児(1人平均永久歯むし歯数(DMF)が1.0未満である都道府県を増やす)(健康日本21)
→1998〜2000年前後:2〜3 本台に低下(学校保健統計など)
→2018〜2020 年代:0.7 本台へ減少(学校保健統計)
→令和 4 年度(2022〜2023):0.56 本(過去最低更新)という報告あり
こうして見ると、日本は予防意識の向上と制度整備により、着実に改善を重ねてきたことが分かります。
一方で、いわゆる「二極化問題」、
多くのお子さんの歯が虫歯にならずに予防できているのに対し、口腔崩壊というレベルで虫歯になっているお子さんも見かける…という問題があります。
・ほとんどむし歯がないお子さん
・たくさんの虫歯により、口腔内の問題がたくさんあるお子さん
背景には生活習慣や家庭環境など、さまざまな事情があります。
行政の改善も、学校からの関りも、各家庭での生活習慣の見直しなども、
行政や学校も、口腔崩壊の状態にあるお子さんにどうアプローチすべきか、議論を重ねています。
そういったケースでは、歯科受診さえしていただければ、そのお子さんに最もあっている方針を個別に考えますので、まずはご相談いただければと思います。
3-4)切れ目のない検診機会の確保
近年、厚生労働省が特に力を入れているのが「切れ目のない検診機会の確保」です。
子供のうちは
と切れ間なくある歯科健診も、社会人になったあとは途切れてしまう問題です。
現在、成人の節目検診は市区町村が実施主体で、実際の実施年齢や回数は 各自治体の裁量 です。
ちなみに岩国市では「いい歯おとなの歯科健診」という自治体の無料歯科健診があり、
20歳 25歳 30歳 35歳 40歳 50歳 60歳 70歳 +妊婦(年齢問わず)
が対象となっています。
現在の受診率は約53.6%(全国平均の58%より低い)で、
一方で「歯科健診を受けたことがない」と答える人が20.8%もいることが問題視されています。
健康日本21(第3次)では、歯科受診率95%という高い目標も掲げられています。
「特別なときだけ、トラブルがあったときだけ」ではなく、「習慣として通う」ことが求められているのです。
4)まとめ
いかがでしたか?
・この20年で、日本の歯科保健は数値目標を明確にし、国民の健康レベルは大きく前進してきました。
・最終的にお口の健康を守るのは制度ではなく、ご家庭での習慣と選択です。
・「何か問題がある時だけ歯科受診する」ではなく、「習慣として通う」こと重要です。
・お口の中の問題でお困りごとがありましたら、歯科医院で個別に治療や習慣の見直しなどを相談するのがおススメです。
気になることがありましたら、どうぞお気軽にご相談ください。
最後までお読みくださり、ありがとうございました!
海外の小児歯科事情について― 日本との違いから見えてくる「予防」と「矯正」 ―
2026年1月30日
こんにちは。岩国市の医療法人つぼい歯科クリニックおとなこども矯正 副院長の吉村です。
当院は米軍基地が近いこともあり、海外で歯科治療を受けてこられた患者さんも、多く来院されます。
治療の跡を見て「日本と同じだな」と感じることもあれば、「これは少し考え方が違うな」と思うことも少なくありません。
前回は
「世界と日本の口腔健康に対する考え方の違い」
についてご紹介しました。
今回はその続きとして、
「虫歯予防」や「矯正治療」などの小児歯科事情を中心に、日本と海外の違いを分かりやすく解説していきたいと思います。
▼前回の記事はこちら
虫歯は減ったのに、なぜ口の病気は世界最大級の健康課題なのかhttps://tsuboidental.com/blogs/archives/7931
1)フッ素の使い方と定期健診の考え方 ― 海外と日本の違い ―
フッ素の使い方には、国ごとに明確な「戦略の違い」があります。
1-1)海外:水道水フロリデーションという考え方
アメリカやオーストラリアでは、水道水にフッ素を添加している地域が多くあります。
毎日飲む水にフッ素が含まれているため、特別な意識をしなくても虫歯予防ができる、いわば「パッシブ(受動的)な予防」です。
1-2)日本・北欧:個人の選択を重視
一方、日本や北欧諸国では、水道水へのフッ素添加は行われていません。
(一度採用した国でも改めてやめている国も多いです。ちなみに日本では全国一律で実施されたことはなく、過去に京都府山科地区、沖縄県、三重県朝日町などで試験的に行われたのみです。)
これは
「飲料水に何かを加えるかどうかは、個人の選択に委ねるべき」
という哲学的な考え方に基づいています。
どちらが正しい、という話ではありません。
ただし日本では、虫歯を防ぐために
「子どもの頃から歯科医院や自宅でフッ素塗布を行う習慣」を、保護者の方が積極的に作ってあげなくてはなりません(積極的な予防)。
1-3)日本で推奨されているフッ素の使い方(2023年改訂)
2023年、日本小児歯科学会など4つの専門学会が、フッ素使用の推奨量を見直しました。
現在の考え方は、「高濃度・微量使用」 です。
虫歯予防効果の高い1,000ppmF前後の高濃度フッ素配合歯磨剤を、ごく少量だけ使うという方法が推奨されています。
使用量の目安は以下の通りです。
・歯の萌出直後から使用開始
・フッ素濃度:900~1,000ppmF
年齢別の使用量
・2歳まで:米粒程度(1~2mm)
・3~5歳:グリーンピース程度(約5mm)
・6歳以上:歯ブラシの幅程度(この年代では1,450ppmFが推奨されます)
「歯が生えたらすぐに、効果の高いフッ素を安全な量で使い始める」
これが、現在の学会が示しているフッ素利用の基本的な考え方です。
ちなみに海外では、5,000ppmFの高濃度フッ素歯磨剤が、老年期の根面う蝕に推奨されています。
日本では低年齢児には危険と判断され、市販されていませんが、
世界的な潮流としては
「高濃度を、必要最小限で使う」
という方向に進んでいます。
2)治療的予防という考え方 ― アメリカと日本の違い ―
現在アメリカ(米国歯科医師会:ADAや米国小児歯科学会:AAPD)では、「穴があく一歩手前の、初期むし歯」に対しても、シーラントをすることを強く推奨しています。
2-1)フィッシャーシーラントとは
虫歯になりやすい奥歯の溝を、樹脂であらかじめ封鎖する処置です。
多くの場合、歯を削らずに行え、子どもの虫歯予防として広く使われています。
日本でも、15歳以下の小児に対しては保険診療で実施可能です。
2-2)「予防」から「初期虫歯の管理」へ
システマティックレビュー(多くの研究を統合評価する手法)により、初期虫歯の上からシーラントで物理的に封鎖することで、虫歯の進行を抑えられることが確認されています。
つまりシーラントは、従来の「虫歯予防」に加えて「初期虫歯の管理・治療」という役割も担うようになってきているのです。
※進行した虫歯には適応できないため、正確な診断が重要です。
2-3)アメリカのスクール・シーラント・プログラム(SSP)
アメリカでは、CDC(疾病予防管理センター)がスクール・シーラント・プログラム(SSP)を強力に推進しています。(J Am Dent Assoc.153(10):970-978.e4.)
これは歯科専門家が学校に出向き、シーラントを実施する取り組みです。
背景には、所得による医療格差という社会問題があります。
その結果、「4本のシーラント処置を行うことで、統計的に1本の大臼歯の虫歯発生を防げた(placing 4 sealants would prevent caries in 1 molar)」と報告されています。
虫歯を
「個人の努力の問題」ではなく
「社会全体で解決すべき課題」
として捉えている点が、アメリカの大きな特徴です。
2-4)日本の現状
一方、日本の状況はどうでしょうか。
文部科学省「学校保健統計調査(令和5年度)」によると、全国の12歳児のむし歯保有者率(虫歯経験者割合)は約35%。
子どもの虫歯罹患率は、この数十年で多く低下していますが
「虫歯を克服した」と言える数字ではありません。
一方で、学校歯科医と自治体が連携してシーラント予防を進めている地域は減少しています。
補足:日本も過去には自治体主導のシーラント事業があった
1980~1990年代、12歳児のむし歯保有者率(虫歯経験者割合)は約94%と高水準だった時代には、シーラントやフッ化物応用を公的に導入する議論が盛んに行われました。
一部自治体では、学校歯科健診後に特定学年(6歳臼歯)へシーラントを行う事業もありましたが、全国制度としては定着せず、現在は受診勧告が中心となっています。
ここにも、
「予防は各家庭の選択に委ねる」
という日本の考え方が色濃く反映されています。
2-5)日本とアメリカ、予防に対する価値観の違い
フッ素もシーラントも、疫学的に「虫歯予防に非常に有効」であることが立証されています。
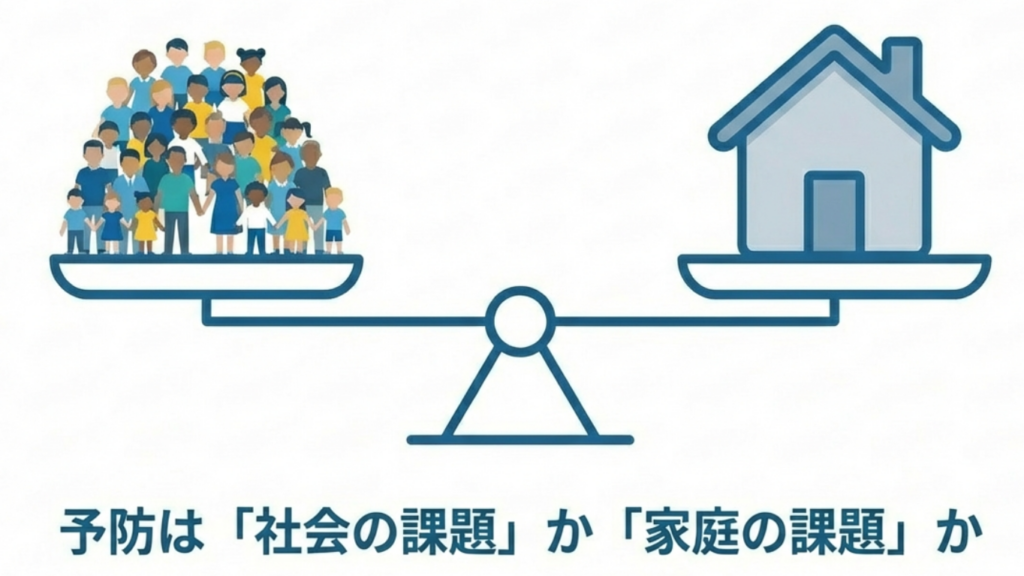
その虫歯予防をアメリカなどは
「社会の課題として、家庭環境によらず子ども全員が受けることができる」
とし、一方日本では、
「各家庭の課題として、各家庭の裁量に任せられるべき」
としているということですね。
どちらが正しいということはありません。
価値観の違いです。
しかし、専業主婦が多かった1990年代と比べて、共働き家庭が多くなった2026年の日本では、
「学校で自動的に虫歯予防しておいてくれたら助かるのに~」という保護者の方は、増えているのではないかな…とは感じています。
3)日本と世界の「歯列矯正」の現状 ― 保険適用を中心に ―
3-1)日本の矯正治療の保険適応範囲
日本では、原則として矯正治療は保険適用外です。
ただし、以下のような国が定めた疾患に該当する場合は、保険診療が認められています。
・顎変形症(外科手術を伴うもの)
・先天性疾患に起因する咬合異常(口唇裂・口蓋裂、厚労省告示で指定された疾患)
・6歯以上の永久歯先天欠如で機能障害を認める場合
これらは、特定の医療機関(大学病院、またそれに準ずる医療機関)において健康保険の認可が得られています。
年間の顎変形症手術件数は約4,000~5,000件と推計されており、日本で矯正治療を受ける人のうち、保険適用となるのは約7%と言われています。
3-2)海外の矯正治療の保険適応範囲
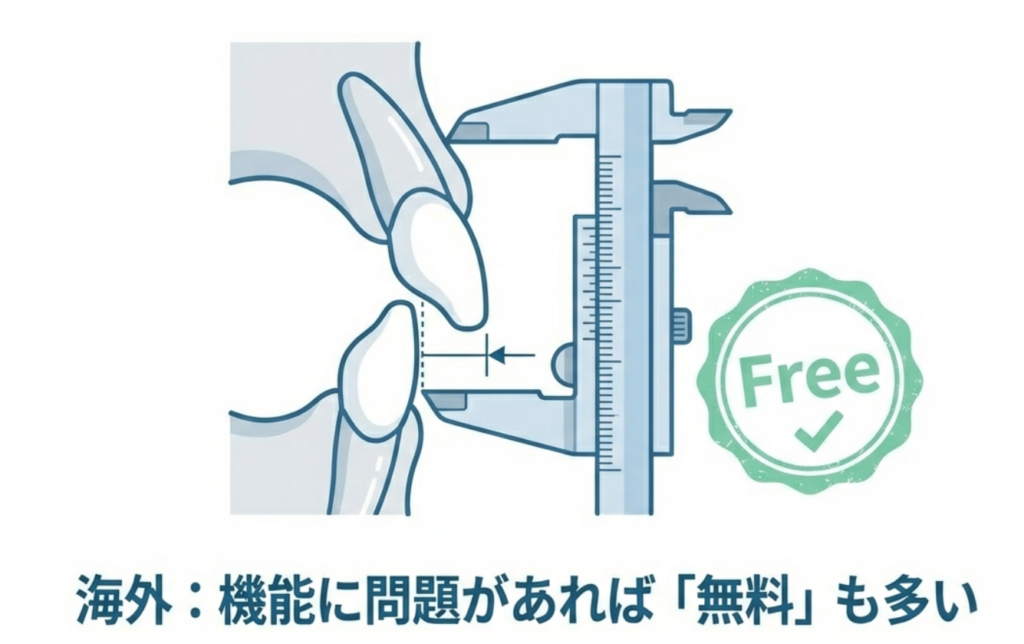
海外では、
・放っておくと将来大変になる骨格性の受け口
・開咬(前歯が噛み合わない)
・成長期を逃すと治療が難しくなる症例
などで、保険や公費が適用されるケースが多く見られます。
スウェーデンの例
子どもの歯科治療が基本的に無料のスウェーデンでは、
矯正治療の必要性(重症度) によって公費負担が決まります。
IOTN(治療必要度指数)が一定以上で、
機能的問題があると判断された場合、全額公費(無料)となります。
用語: IOTN(Index of Orthodontic Treatment Need:治療必要度指数)
歯科矯正が必要かどうかを、「歯の健康(機能)」と「見た目(審美)」の両面から客観的に判定するための指標。医学的・機能的な問題(噛み合わせが何mmズレているか、など)審美的な問題(見た目)の2軸で評価します。
公費(無料)で治療が受けられるのは、原則として「医学的・機能的な必要性が非常に高い(Grade 4, 5)」と判断された子だけです。
例えば、「出っ歯が9mm以上ある」(Grade 5)や「反対咬合(受け口)が3.5mm以上ある」(Grade 4)といった、明確な基準があります。
3-3)日本と海外の矯正治療の保険適応の違い
では、歯並びを保険(公費)で治療できる割合は、日本と海外、どちらが多いのでしょうか?
・デンマーク:18歳以下は矯正治療も含めて全額が公費負担(100%無料)
・スウェーデン、イギリス、ドイツなど「重症を救う」:疾患名に関わらず、ガタガタの度合い(IOTN)が基準を超えれば一律無料・公費カバー率20~30%
・フランス・アメリカなど「民間保険・公的支援混合型」:民間と公的な保険の混合により、自費負担を軽減する方式です。フランスは16歳未満なら公費カバー率30%以上、アメリカは民間保険のプランによる、という感じです。
・日本、イタリア、ブラジルなど「自費中心型」:矯正は「個人の審美」と捉えられる傾向が強く、特定の病気(先天性疾患など)以外の公費サポートはありません。
日本において医療保険は「病気を治す」という価値観が強く、顎変形症などの重度症例に対しては世界でも稀なほど手厚いサポートがありますが、一般的な不正咬合までを含めた『広い意味での医学的必要性』へのカバー範囲は、他の先進国より限定的であると言えるでしょう。
もっと踏み込んでいえば、日本は
「その不正咬合による将来的なリスクを予防する」
という点よりも
「今、すでにある疾患を治療する」
という点が重視されています。
「病気の予防は自費で」
「すでに発症した疾患の治療は保険で」
これが日本の医療保険制度です。
そのため、癌や脳血管障害といった重大な病気にかかった際には、誰もが高度な医療を安価に受けられるという、世界に誇るべき安心な体制が整っています。しかしその反面、「病気を未然に防ぐ予防」については、自己負担(自費)が原則です。
「病気になってから治す」ことへの手厚いサポートがある一方で、
「病気にならないための投資」が個人の判断に委ねられているのです。
これは、小児歯科医としての個人的意見にはなりますが、
「悪くなってから治す」ばかりでなく、
「悪くなりそうだと分かっている症例」「安価な費用で予防可能な病気」にはもう少し、公費サポートの範囲を広げても良いのではないかとも感じています。
コラム: 日本では「保険適応疾患」ではない「不正咬合」が起こすリスクのある疾患
日本の保険制度では「見た目の問題」とされがちな不正咬合ですが、放置することで以下のような全身の健康を脅かす「疾患」のリスクを高めてしまいます。
虫歯・歯周病(慢性炎症)
複雑な歯並びはブラッシングが困難な箇所を生み、細菌の温床となって歯を失う最大の原因を作ります。
上顎前突(出っ歯)による口呼吸
唇が閉じにくくなることで口腔内が乾燥し、自浄作用の低下や免疫力の減退を引き起こします。
低位舌(ていいぜつ)
口呼吸が習慣化すると舌の位置が下がり、歯列のさらなる悪化や顔貌の変化、発音障害を招きます。
睡眠時無呼吸症候群(SAS)
低位舌によって就寝時に気道が塞がりやすくなり、脳や心臓に負担をかける深刻な睡眠障害の原因となります。
咬合性外傷(こうごうせいがいしょう)
一部の歯に過度な負担がかかる状態が長年継続すると、健康な歯であっても、周囲の骨が溶けたりすることがあります。
咀嚼障害(そしゃくしょうがい)
効率よく食べ物を噛み砕けなくなることで消化器官への負担が増し、栄養吸収の効率を下げてしまいます。
老年期の嚥下障害(えんげしょうがい)
若い頃からの不正咬合や早期の抜歯は、高齢期の「飲み込む力」を低下させ、誤嚥性肺炎のリスクを高めます。
4)日本の歯科保険は「世界に誇れる」
今回は色々と海外の事例の紹介を行いました。
日本には、
・国民皆保険
・乳幼児健診
・学校歯科健診
・母子健康手帳/妊婦検診
・自治体の節目歯科検診
といった、世界に誇る充実したシステムがあります。
日本の予防・治療の意識、知識は決して低いわけではありません。
早期発見、早期受診勧告の仕組みは十分に整備されているのです。
一方、日本では
「予防は自費」
「予防は各家庭に任せる」
という考えが根底にあるため、
既に疾患としてあるものの治療には手厚い公的サポートがある一方で、
未病(病気になるリスクが高い状態、病気一歩手前の状態)に対するサポートは少ないことがお分かりいただけたと思います。
だからこそ、歯科検診で早期発見・早期受診勧告を受けたら、早めに歯科医院に受診されることをおススメします。
5)まとめ
いかがでしたか?
・日本では水道水にフッ素が入っていないため、家庭での積極的なフッ素使用が重要
・現在のフッ素使用は「高濃度・微量」が基本
・日本の医療制度は「治療重視・予防は自助」が特徴
・早期発見・受診勧告の仕組みは整っているため、指摘を受けたら早めの受診を
最後までお読みいただき、ありがとうございました!
虫歯は減ったのに、なぜ口の病気は世界最大級の健康課題なのか~歯科保健行政が目指しているもの~
2025年12月18日
1) 「虫歯は減った」と言われる時代に、あらためて口腔の健康を考える
こんにちは。岩国市の医療法人つぼい歯科クリニック おとなこども矯正歯科 副院長の吉村です。
「昔に比べて、虫歯は減ったらしいよね」という話を聞いたことがある方は多いのではないでしょうか。
実際、国が行っている歯科疾患実態調査を見ても、むし歯の罹患状況は全体として大きく改善してきていることが分かっています。
参考リンク:歯科疾患実態調査:https://www.mhlw.go.jp/stf/seisakunitsuite/bunya/0000176912.html
しかし一方で、口腔の病気が社会全体にどの程度の影響を与えているのか、他の病気と比べてどう位置づけられているのかについては、あまり知られていないのが現状です。
そこで今回は、行政を中心とした口腔の健康へのアプローチについて、世界、そして日本の行政がどのように考え、どんな方向性を示しているのかを調べ、その内容を分かりやすく解説していきたいと思います。
2) 世界から見た口腔疾患の現状 ― 虫歯は「最も多い病気」
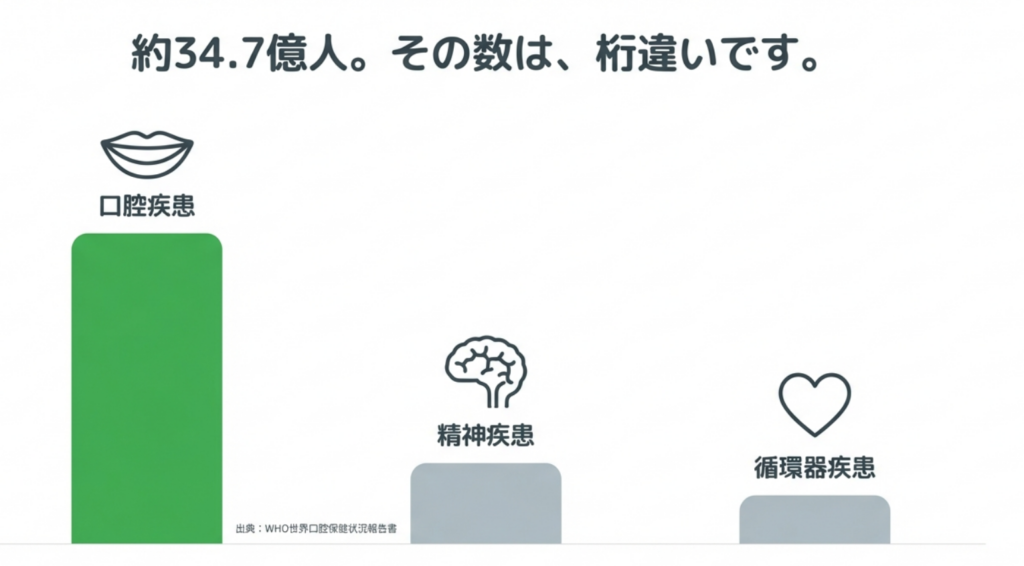
近年、「世界疾病負担研究(GBD)」という、さまざまな病気の負担を横並びで比較する研究が行われました。その結果、永久歯の未処置う蝕(むし歯)は、300以上の疾患の中で最も多い疾患であると報告されています。
また、2022年に公表されたWHO(世界保健機関)のレポートでは、う蝕、歯周病、歯の喪失などの口腔疾患を有する人は約34億7000万人とされました。これは、精神疾患(約9億7000万人)や循環器疾患(約5億2200万人)などと比べても、桁違いに多い数字です。
この結果から、「虫歯は減っている」というイメージとは裏腹に、口腔疾患は世界規模では依然として最も身近で、最も患者数の多い疾患群であることが明らかになっています。
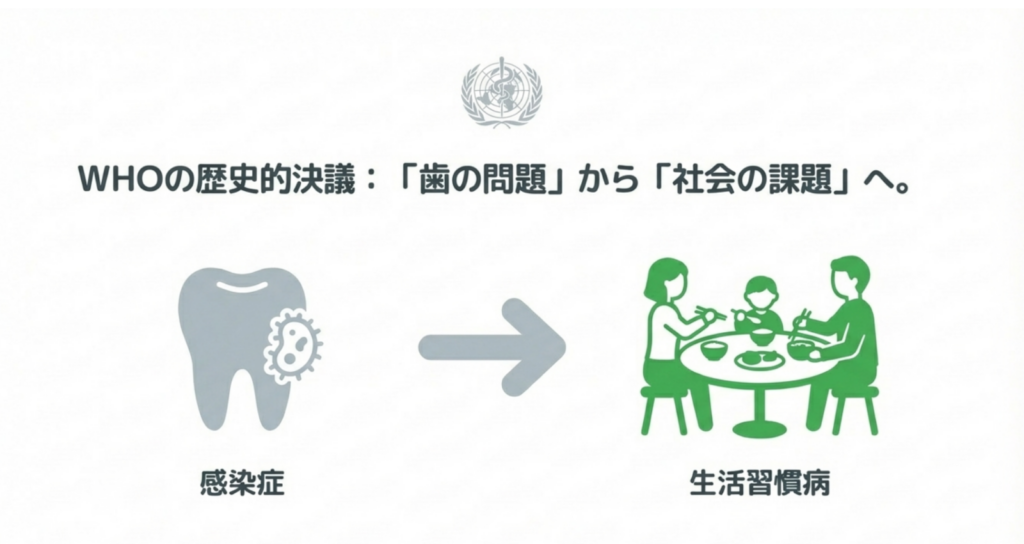
3)WHOの歴史的決議 ― 口腔疾患は「社会の課題」へ
こうした背景を受け、2021年にWHO第74回保健総会において、「口腔の健康に関する決議」が採択されました。
歯科分野が単独でこのような決議の対象となることは非常に珍しく、歴史的な出来事といわれています。
この決議が目指す方向性は、
「2030年に向けたユニバーサル・ヘルス・カバレッジ(UHC)および非感染性疾患(NCD)対策の一環として、より良い口腔保健を達成する」
というものです。
つまり、むし歯や歯周病を単なる感染症として捉えるのではなく、生活習慣や社会環境と深く関わる疾患=生活習慣病に近い存在として位置づけ、社会全体で取り組むべき健康課題として扱おう、という考え方です。
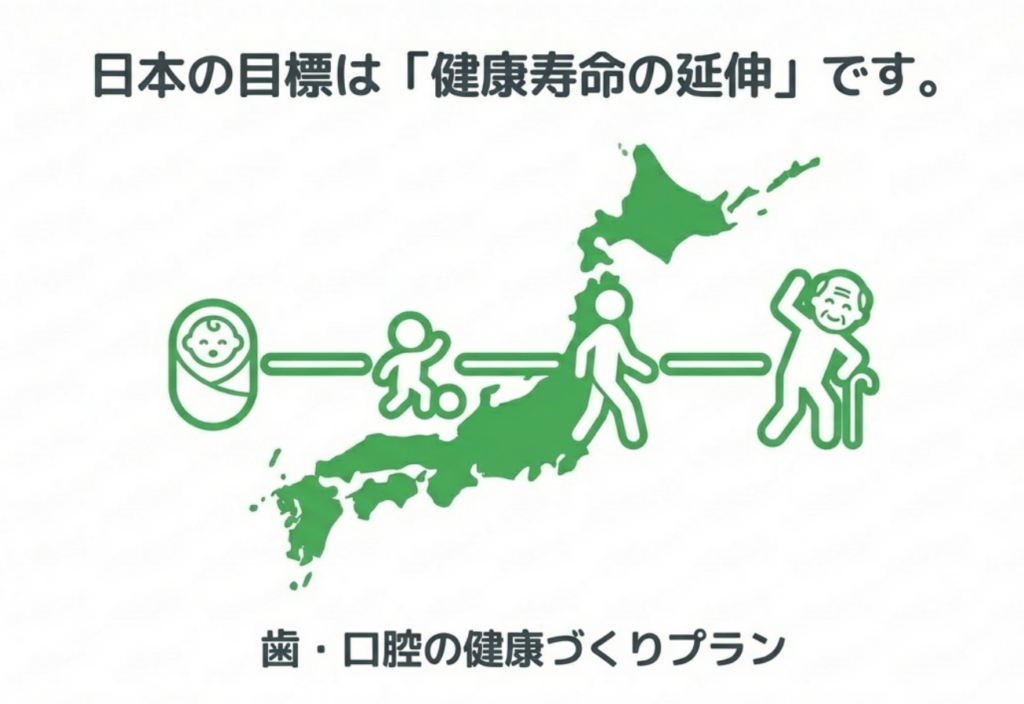
4)日本の行政の方向性 ―「健康日本21」と歯・口腔の健康づくりプラン
このWHOの流れを受け、日本では2024年に「健康日本21」の歯科分野として、「歯・口腔の健康づくりプラン」が策定されました。
このプランの最上位目標は、「健康寿命の延伸と健康格差の縮小」 です。
具体的な取り組みとしては、
学校歯科健診
日常的な歯みがきの実施
歯科保健教育
フッ化物の活用
ライフコースアプローチ
といった内容が示されています。
ライフコースアプローチとは、乳幼児期、場合によっては胎児期の健康や生活習慣が、成人期・高齢期の健康にまで影響するという考え方です。
5)実は重要な「お子さんへの教育的アプローチ」
こうした背景を踏まえ、歯科医院は(治療をしっかり行うことは当然として)、教育的なアプローチが強く求められていると感じています。
歯科医院での歯垢の染め出しや食生活指導は、患者さんからすると「少しうるさい」「面倒」と感じられるかもしれません。
実際、これまでの診療の中で、お子さんが日常的にグミやアイス、飴などを口にする習慣があるご家庭の患者さんに対して、食習慣の改善についてお話すると、「言っていることは分かるが、しつこく飴やグミをやめろと言われるのが嫌なので、担当の先生を変えてください」と言われてしまったことも、一度や二度ではありません。
飴やグミなどのお菓子が完全に生活習慣の一部になっている場合や、大袋のお菓子を与えている間はお母さんが家事や育児から一時的に解放される、といった事情がある場合など、「やめられない理由」があることは理解できます。
たばこや過食と同じで、「良くないことは分かっているけれど、やめるのが大変」なんですよね。
そのうえで、それでもなお、お子さんの人生全体を考えたときに「お砂糖たっぷりの市販菓子を日常的に食べることはやめた方が良い」とお伝えするべきだと考えています。
短期的には煙たがられてしまうことがあったとしても、将来の口腔の健康、ひいては全身の健康につながる重要な部分だからこそ、避けて通れない歯科医院の役割だと思っています。
6) 口腔機能の「貯筋」
小児期にマイオファンクショナルセラピー(MFT:口腔筋機能訓練)によって口腔筋機能を高めることも、正しい嚥下の獲得や歯列・咬合の改善につながるだけでなく、将来的な嚥下機能低下の予防にも寄与すると考えられています。
乳幼児期・学童期に適切な口腔機能を獲得できたかどうかが、成人期・高齢期の口腔機能に大きく影響するためです。
これは、筋肉を若いうちから鍛えて蓄えておくことが老年期の健康寿命を延ばす「貯筋」という考え方と非常によく似ており、口腔機能における“貯筋”と言えるでしょう。
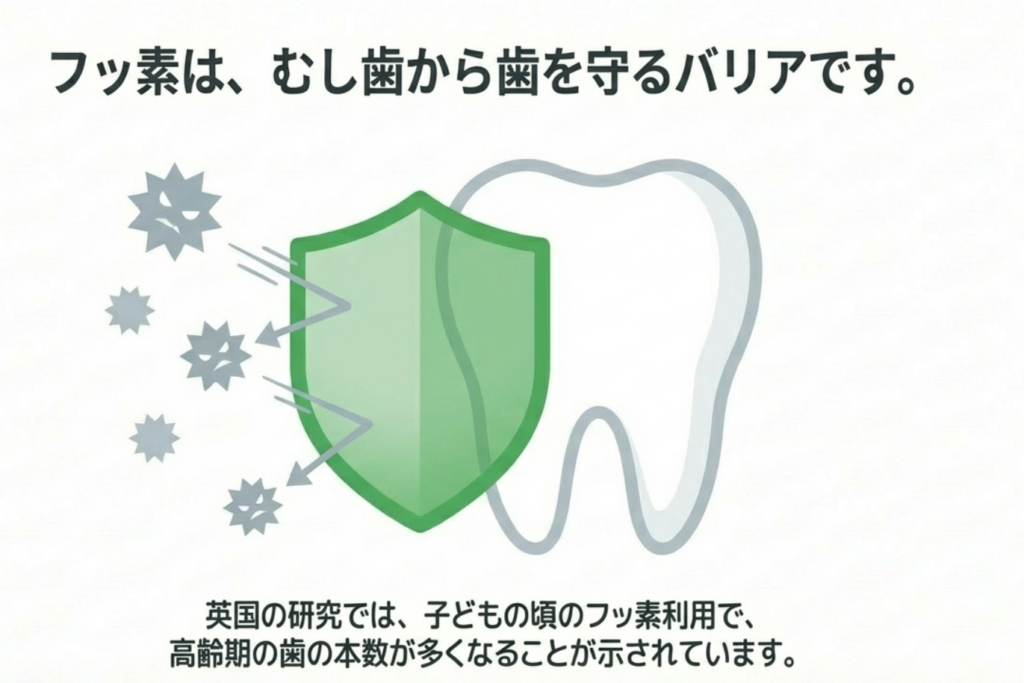
7) フッ素と予防 ― 研究が示す「子どもの頃からの積み重ね」の大切さ
フッ化物の使用も虫歯予防の観点からは非常に効率の良い方法であり、WHO(世界保健機関)やCDC(米国疾病予防管理センター)、そのほか多くの国際歯科・公衆衛生機関が使用を推奨しています。
イギリスの研究では、「子どもの頃に水道水フロリデーション(注1)によるむし歯予防を受けた年数が長いほど、高齢期に残っている歯の本数が多い」ことが示されています。
(注1)水道水フロリデーション:水道水に虫歯予防を目的に自治体がフッ素を添加すること
ちなみに日本では水道水フロリデーションは行われていません。
実は日本でも、第二次世界大戦後のGHQ占領下において、試験的に水道水フロリデーションが行われていました。
しかし1960~1970年ころ、水俣病・イタイイタイ病などの公害や、環境汚染による化学物質への強い不信感が国民レベルで強くなり、水道水フロリデーションに対しても「化学物質を添加するべきではない」という反対運動が起こりました。
その結果、フッ素は個人責任のもと、学校や歯科医院で個別に対応すべきということになった歴史的背景があります。
ですから日本では、虫歯を効果的に予防するために「子どもの頃から歯科医院や自宅でフッ素塗布を行う習慣」を、保護者の方が作ってあげなくてはならないのです。
また、歯磨き習慣についても「子供のころからの積み重ね」は重要です。
ニュージーランドの研究では、「子どもの頃のプラーク付着状況から、成人期のプラーク状況を予測できる」ことが報告されています。
これらの研究からも、小児期からのフッ素習慣や口腔衛生習慣が、将来の口腔健康に明確に寄与していることが分かります。
8) 当院の取り組みと、歯科定期受診の意味
当院では、これまでも
歯みがきなどの教育的指導
フッ素塗布
MFT(筋機能訓練)
といった、長期的な歯科疾患の予防につながる取り組みを行ってきました。
これらの取り組みには学術的な裏付けがあり、成人期・老年期の口腔健康にまでつながっているということを、ご理解いただけたのではないかと思います。
継続した歯科定期健診は、将来の口腔健康への『投資』です。
ぜひ歯科定期健診をご利用くださいね。
9) まとめ 口腔の健康は「今」だけでなく「将来」をつくる
いかがでしたか?
虫歯は減少傾向にありますが、口腔疾患を有する人数は他の疾患と比べて依然として非常に多い
WHOの歴史的決議を受け、日本でも「健康寿命の延伸と健康格差の縮小」を目標とした歯科保健の指針が策定された
「歯みがき指導」「フッ素」「MFT」をライフコースアプローチで行うことが重要
定期健診は、成人・老後の口腔健康につながるので、ぜひ継続してください
最後までお読みいただき、ありがとうございました!
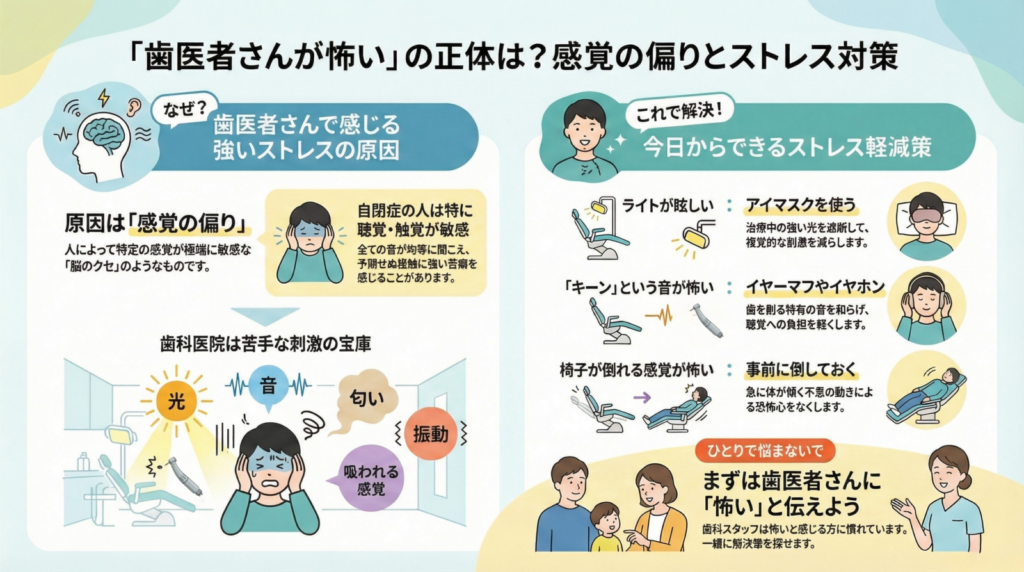
感覚が過敏な人のしくみと、その世界観に対する対策
2025年11月27日
小さなお子さんや発達がゆっくりなお子さんで、受診時や毎日の歯磨きの際に口を開けることを拒んだり、体を動かして嫌がることはありませんか?
参考リンク
今回は、なぜ「歯医者・歯磨き=苦手」になりやすいのかの理由を、「感覚の偏り(過敏/鈍麻)」という観点から掘り下げていきます。
「歯医者さん、嫌だな、怖いな」
そんな方にこそ、最後までお読みいただきたいです。
▼▼この記事の概要を図解▼▼
1.優位感覚の4タイプ
人は五感(視覚・聴覚・嗅覚・触覚・味覚)を通じて情報を得ていますが、どの感覚に心と頭が反応しやすいかは人によって異なります。
1)視覚優位タイプ
目から入る情報で物事を認識しやすい
絵・図・フローチャートで理解するのが得意
「空間」「色」「明るさ」など視覚的な表現を好む
目からの刺激に反応しがちで、気持ちがあちこちに飛びやすい
言葉だけの指示は覚えにくく、メモして視覚化すると理解しやすい
話の展開が早く、早口で主語が抜けやすい傾向
2)聴覚優位タイプ
音で物事を捉えるのが得意で、声の変化にも敏感
聞いて学習するのが得意で、音声コンテンツが効果的
「騒がしさ」「聞こえる音」など聴覚的な表現を好む
言葉で伝えられたことを理解し、そのまま繰り返せる
騒音があると集中しにくく、静かな環境が必要
論理的で、手順や分析を重視するタイプ
3)身体感覚優位タイプ
体験したこと、触れたことを記憶しやすい
体験・ロールプレイ・リズム・身体を動かす学習が定着しやすい
身振り手振りが多く、「温度」「肌ざわり」などの表現を好む
一つのことをじっくり味わうのが好き
早口だと処理が追いつかず、ゆっくりした話し方が合っている
見聞きしたことを身体で受け止めてから反応するタイプ
4)言語感覚優位タイプ
誰かと話したり、メモを取ったり、文章にまとめることで理解が深まる
自分なりのまとめ方やノート術が効果的
例え話やストーリーと関連づけて記憶するのが得意
2.感覚の偏りとその影響
1)感覚の偏り
「ふわふわの手触りが好き」「熱がり/寒がり」など、感覚の受け取り方は人それぞれです。
優位感覚が均等であるという方は意外に少なく、例えば以下のようなケースは良くみられるパターンです。
子供のころから眼鏡をかけている人は視覚からの感覚が弱く、聴覚・身体感覚を強く感じる
目が良い人は視覚からの感覚が強く、聴覚からの感覚が弱め
中でも、自閉症/自閉傾向がある方では、聴覚と触覚に偏りが出やすいとされています。
定型発達の人の場合、会話は鮮明に聞こえ、背景音(エアコン、風、車の音といった環境音)は意識しないと聞き逃してしまうものなのですが、自閉症・自閉傾向のある方は“すべての音を均等に拾ってしまう”ことがあります。
という状態になることがあります。
自閉症の方の場合は、触覚でも同じようなこだわりや偏りが見られます。
2)感覚の偏りがあると、強いストレスを感じてしまうことがある
歯科医院には、こうした「感覚の偏り」があると、苦手に感じる刺激がたくさんあります。
歯科医院独特の臭い(義歯材料のレジン、根治用薬剤などの臭い)
歯科医院独特の音(チュイーン!という歯を削る音)
口の中を照らすための強いライトの光
バキュームで口の中を吸われる感覚
歯を削られるときの振動
一般の方でも、「嫌だな…」と感じる方も多いこうした刺激は、「感覚の偏り」がある場合、特に強いストレスとなってしまうことがあります。それが強い恐怖心・苦手意識・拒否感につながってしまう…というわけです。
3.簡単な工夫でストレスを軽減できることも
ちょっとした配慮で、困りごとや疲れ方を軽減できる場合があります。
ライトの光が苦手・気になる → アイマスクを使う
大きな音や特定の音が苦手 → イヤーマフやイヤホンの使用
背もたれが倒れる感覚が怖い → 先に背もたれを倒しておく
わずかな振動・接触でも強い痛みに感じる → 弱い刺激から慣らす
痛みや熱に鈍感(ケガやむし歯に気づかない) → 定期健診でフォロー
歯医者の臭いが苦手 → 事前に歯科側に相談する(個室対応、アロマオイルを使用するなど)
(発達障害があり)気になるものがあると触ろうとする → 気になるものを隠す
患者さんが思っている以上に、歯科を怖いと感じている人は多いです。
「自分だけ恥ずかしい」と思わずに、まずは怖い・苦手だと感じているものについて歯科スタッフにご相談ください。
4.小児歯科・障害者歯科で治療が難しい理由
患者さんの歯科への苦手意識から治療が困難になるケースはあります。
歯科医師は、そのとき「何が問題だったのか」を振り返りつつ、嫌なこととその受け取り方が人によって異なる点を踏まえ、個人に合わせた治療のやり方を組み立てます。
虫歯の大きさと治療法
精神的な配慮
落ち着いて治療を受けられる環境を用意できるか
などを考慮します。
5.感覚過敏と心理的拒否の違いと対応
患者さんが「感覚の偏り(過敏)」によって治療に強いストレスを感じているのか、恐怖心によって心理的に治療を拒否しているのか、はたまた両社が混在している状態なのか、他の要因も重なっているケースなのか。
1)感覚過敏が主なストレス源となっている場合
どんな刺激でも口や身体に触れた直後から力が入って拒否する場合、触れられることに少しずつ慣れていく“過敏の除去”が必要です。
口から遠い場所(肩など)から触れて、マッサージなどをしながら徐々に口に近づいていくように触れる方法や、いきなり歯を削らずに、バキュームだけ、水だけ、など刺激が小さいものから慣らしていく方法などがあります。
2)心理的拒否
優しい声かけや丁寧な関わりで、これまでの歯科診療や歯磨きのイメージを修正します。
笑気についての参考リンク
6.まとめ
いかがでしたか?
感覚の受け取り方は一人ひとり違い、歯科が苦手になる理由にもつながります。
優位感覚を理解すると、お子さんの感じ方や行動の理由が見えやすくなります。
自閉症では聴覚・触覚に偏りが出やすく、強い疲労や拒否反応が起こりやすいです。
アイマスクやイヤーマフなど、家庭でできる小さな工夫でも負担軽減に役立ちます。
感覚過敏と心理的拒否は別で、丁寧な対応や慣らしで改善することが多いです。
困りごとは一人で抱えず、歯科医に相談することで適した対応策を一緒に探せます。
お困りごとがある場合は、可能なところから一緒に検討できますので、まずはご相談ください。
参考文献
怖くて歯医者に行けない人のメカニズムと自己対策について
2025年10月21日
こんにちは、つぼい歯科クリニックおとなこども矯正歯科 副院長の吉村です。
最近、歯科治療が怖いので、配慮をしてほしい等のリクエストが増えています。
患者様全体に対して優しい接遇を心掛ける当院ではありますが、一般的な配慮と、歯科恐怖症やパニック障害などの症状が出る状態での配慮は違いがあります。
また、歯科恐怖症とパニック障害は関連がありますが、パニック障害は歯科だけで起きるわけではないなど、少し異なります。
それ以外にも関連するような疾患や症状があります。
今回はそれらについての基礎知識、対策についてお話しします。
1)「歯科恐怖症」と「パニック障害」の身体反応のメカニズム
歯科恐怖症とは
歯科恐怖症は、歯医者に行くことや治療を受けることに対して強い恐怖や不安を感じる状態を言います。
主な症状には、発汗・動悸・強い緊張・治療器具の音や匂いへの過敏反応などが挙げられます。
原因は過去の歯科治療への先入観が多いです。
診断基準としては、日常生活に支障をきたすほどの恐怖感や、歯医者に行けずに虫歯・歯周病が進行するケースが該当します。
歯科恐怖症と似て非なる精神的な疾患として、パニック障害があります。
パニック障害とは
パニック障害は突然の激しい不安発作が繰り返し起こる疾患で、歯科治療時にも発作が誘発されやすい傾向があります。
発作時には、激しい動悸・息苦しさ・めまい・発汗・恐怖感が現れます。
一般的には閉所で起きやすいと言われていますが、歯科治療でも閉鎖空間や麻酔、痛み、独特の音などが発作の引き金となりやすく、またなるのではないかという再発不安のため、治療中断などにつながります。
従って、歯科恐怖症とパニック障害は、互いに悪影響を与えやすい関係にあると言えます。
2)歯科診療を困難とさせる症状
歯科治療中の強い緊張や恐怖は、交感神経が活発になり、動悸や発汗、めまい、嘔吐反射といった身体反応を引き起こします。
またその特徴によって病名がつく、下記のような症状の原因となります。
パニック発作
上記の様に激しい動悸・息苦しさ・めまい・発汗・恐怖感が現れます。
過換気症候群
精神的不安や極度の緊張などにより過呼吸の状態となり、血液が正常よりもアルカリ性となることで様々な症状を出す状態です。
嘔吐反射
喉の奥や舌の付け根が刺激されたときに「えづき」や「吐き気」が出る自然な防御反応です。
器具が口腔内に入ることで嘔吐反射が誘発されやすく、麻酔や薬剤への不安も発作の原因となります。
反射が起きる部位は、スイッチのようなもので、そこに触れなければ反射はおきません。
またその部位は敏感な人でも最後臼歯あたりまでで、歯の萌出など成長に伴い敏感な部位は移動していきます。
近年の口呼吸の増加により、歯科治療で水が入ると呼吸ができないなどの状態になるため、嘔吐口が気道として敏感になってきています。
メニエール病
激しいめまい、耳鳴り、難聴、耳の圧迫感などの症状を特徴とする内耳の障害です。
ストレスが原因で発生することもあり、また歯科診療チェアーの動作で発生することもあります。
3)治療を受けるために、自分でできる対策
恐怖や緊張が引き金になっているこうした反応は、リラックスすることや、担当者との十分なコミュニケーショで軽減することが可能です。
歯科医院独特な音を聞こえないようにしたり、音楽を聴いたりすることも有効です。
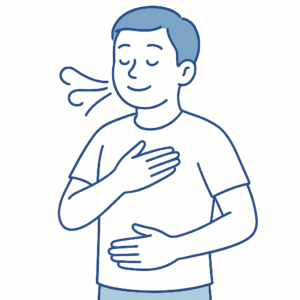
腹式呼吸や4-7-8呼吸法なども効果的です。
腹式呼吸
お腹を膨らませるようにゆっくり吸って吐く方法で、緊張や不安をやわらげます。
4-7-8呼吸
4秒吸って、7秒止めて、8秒かけて吐き出すリズムで行います。
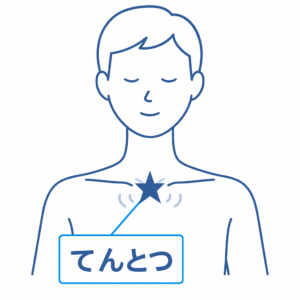
嘔吐反射には効果的なツボがあります。
嘔吐反射に効果があると言われているツボ
鎖骨の天突(てんとつ):鎖骨の中央にある凹んだ部分です。
ここを3秒間押し、3秒間待つという動作を繰り返すことで、嘔吐反射を軽減する効果があります。
4)歯科恐怖症の方のために歯科医院が出来ること
歯科恐怖症の予防にはリラックスが最も重要です。
しかし自力でリラックスできない場合は、歯科恐怖症に効果のある麻酔や鎮静法を選ぶことができます。
笑気鎮静
笑気ガスを吸入することでリラックス効果を得ながら治療を受けられる方法です(当院でも実施可能です)。
静脈内鎮静法
プロポフォールなどの静脈麻酔薬を用いて、鎮静を行います。
(当院では実施しておりません)
全身麻酔
医科の手術の時と同じように、完全に眠った状態で治療を受ける方法です。
当院での実績
低年齢のお子さんを含めてかなりの方が笑気のみで、なんとか治療できたとうケースが多く、歯科麻酔科での静脈鎮静・全身麻酔の依頼を行うことは滅多にありません。
様々な配慮を積み重ねて、小さな虫歯から歯科治療に挑戦していただき、なんとか治療を頑張れた、できたという経験が次の治療につながります。
「歯科治療の不安からパニック発作が発生した」という不安を、誤った学習として覚えてしまっている状態をリセットするためには、実際に不安を生む対象に晒されても、恐れている事態が起こらないということを新たに上書きする必要があります。
これは心理学的には系統的脱感作法とよばれる手法です。
系統的脱感作法
少しずつ“恐怖を感じる刺激”に慣れていく訓練法で、恐怖の段階をステップごとに分け、安心できる状態で順に乗り越えていく方法。
具体例:歯科恐怖症の患者さんのケース
ステップ1:見学と説明から始める
まずは診療室に入り、器具やチェアの説明を受ける
→「音やにおい」に慣れることが目的です。
ステップ2:チェアに座る練習
次は実際にチェアに座り、ライトを当てたり、鏡で口の中を確認したりします。
→「ここまでは怖くない」と感じる経験を積みます。
ステップ3:簡単な処置から開始
超音波スケーラーで軽く歯石を取るなど、痛みのない処置を体験します。
→「少しできた」という成功体験を重ねます。
ステップ4:麻酔や治療へ進む
慣れてきた段階で、表面麻酔→注射麻酔→虫歯治療…と徐々にステップアップ。
→最終的には、通常の治療が問題なく受けられるようになります。
治療で泣いてしまうお子さんだけでなく、大人の方でもご要望があれば対応できますので、ご希望の方はお申し出ください。
僕は現在の歯科医療はすごく進んでおり、全身麻酔まで行える大学病院まで含めれば、治療が不可能なことはないと考えております。
参考文献 「歯科における痛みとそのコントロール」 Dental diamond 2003 第28巻9号
いかがでしたか?
まとめ
・歯科医院での一般的な配慮と、歯科恐怖症やパニック障害などの症状が出る状態での配慮は違いがあります。
・歯科治療中の強い緊張や恐怖は、交感神経が活発になり、動悸や発汗、めまい、嘔吐反射といった身体反応を引き起こします。
・症状に応じ、様々な対策法やアドバイスが考えられます。
最後までお読みくださり、ありがとうございました。
歯科麻酔2 歯科医院での麻酔のしくみ
2025年9月20日
こんにちは。岩国市のつぼい歯科クリニックおとなこども矯正歯科 副院長の吉村剛です。
歯科医院で一番の関門と患者さんからよく言われるもの、それは麻酔です。
僕の治療でも毎日使用しています。
先日、僕の口の中の詰め物が脱離し、患者として同僚の先生に治療していただいた際にも麻酔を受けました。
僕自身もあの麻酔の感覚は、どうやっても好きにはなれないものです。
今回は痛くない麻酔にするための工夫と、麻酔が効きにくい場合の対策についてお話します。
参考リンク
歯科麻酔シリーズ1: 歯科麻酔 なるべく無痛に近い歯科治療の実現のために
1)世界一の麻酔の名手は「蚊」
蚊は人間に気づかれないように刺してきます。
そう!針を刺されているのに、気づかない。
では、蚊はどんな工夫をしているのでしょうか?
・極細の注射針を使う
・時間をかけてゆっくり注入する
・表面を軽く麻酔して感じさせにくくする
これらが蚊のテクニックとされています。
なんかかゆくなってきましたが、歯科医院での麻酔はこのテクニックを模す形で進化しています。
細かく見ていきましょう!
1―1)表面麻酔
• 歯茎の表面に麻酔薬を塗布して感覚を麻痺させる
• 針を刺す際の痛みを軽減
1-2)電動注射器
• コンピュータ制御で麻酔液をゆっくりと注入する
• 圧力変化による痛みを抑えやすい
1-3)極細針
• 皮膚や歯茎への侵入時の刺激を小さくする
(点滴などは0.4-0.5mm、歯科麻酔は0.26mmぐらい、約半分、痛みは3割減!)
このような工夫を組み合わせることにより、麻酔処置時の痛みを軽減できるようになっています。
2)麻酔が効きにくい!?どういう場合にそうなるの?
歯科医師は無痛に近い歯科治療を目指していますが、残念ながら「麻酔が効きにくい」というケースは確かにあります。
2-1)炎症が起きている
歯や歯茎に強い炎症がある場合、通常よりも麻酔が効きにくくなることがあります。
炎症によって血流が増加し、麻酔薬が拡散してしまいやすくなり、薬の効果が十分に発揮されないためです。
また、炎症が進行していると患部のpHが低下し、麻酔薬の作用が弱まるという現象があります。
従って、激しい痛みがある場合は治療前に、抗生剤の投薬などを行って炎症を抑えることが有効です。
2-2)飲酒や服薬の影響
治療前にアルコールを摂取していたり、普段から特定の薬を服用していたりすると、麻酔の効果が弱まることがあります。
アルコールは血流を促進する作用があり、効果の持続時間が短くなったり、効きが悪くなったりします。
また、向精神薬や一部の鎮痛剤など常用している薬が影響する場合もあります。
たばこも麻酔が効きにくくなります。
2-3)体質・体調による個人差、部位による効きやすさ
体質やその日の体調による個人差も、麻酔の効果に関わります。
もともと麻酔薬の代謝が早い体質の人もいます。
また、下顎の大臼歯部(奥歯)は麻酔が効きにくい神経の走行であるため、麻酔が効きにくい場合があります。
2-4)強い緊張やストレスを感じている
強い緊張やストレスを感じていると、緊張によって交感神経が活性化し、血流や代謝が変化するため、麻酔が効きにくくなる(と感じる)ケースもあります。
また、緊張していると通常よりも痛みに敏感になり、わずかな刺激でも強く感じてしまいます。
特に怖がりの方やお子さんでは、怖い気持ちが風船のように膨らんでおり、少しの気持ちで爆発してしまい、治療どころではなくなる場合があります。
実際、終わってしまって落ち着けばよく考えたら、
「痛みはたいしたことなかったけど、怖かった…」
という感想はよくあります。
また、気持ちの問題は治療が続くかぎり再現性をもって毎回発生しますので、対策が必要です。
3)麻酔しても痛い!怖い!そんな時に痛みを感じにくくする方法
「痛い!」「怖い!」と緊張していると、麻酔していても痛みを感じやすくなってしまいます。
痛みをやわらげるためにも、リラックスが最も重要です。
3-1)緊張を和らげる、自力でできる注意ポイント
・鼻呼吸をする
口で呼吸してしまうと、治療中の水や唾液によって息苦しくなり、より緊張してしまうことがあります。
・目を閉じない/家族や術者の話しかけに耳を傾ける
目や耳からの情報が減ると、体で感じる刺激に集中して痛みが強く感じられるという現象が起きます。
しかし麻酔の効きが不十分な場合は、あえてタオルをかけずに目を開けて治療に臨んでいただくこともあります。
・歯科のチュイーンという音が苦手な場合は、ノイズキャンセリングヘッドホンをつけたり、個室で治療を受ける
痛みの直接的な引き金ではなくても、歯科の音やニオイが原因で、恐怖心・緊張が高まる人がいます。
当院は防音個室治療室もあるので、ご希望の場合はお気軽にご相談ください(予約制)。
3-2)自力では難しい場合には「鎮静」
・笑気鎮静法(しょうきちんせいほう)
笑気ガスを吸入することで、リラックス効果を得ながら治療を受けることができる方法です。
意識を保ったままでありながら、不安や恐怖心を和らげる効果や、痛みを感じにくくなる効果があります。
笑気鎮静法のメリットとしては、治療開始前に鼻からガスを吸入し、数分程度でリラックスした状態になることが多く、身体への負担が少ない点があげられます。
また薬の効果が切れるのも早いため、治療後は比較的すぐに日常生活に戻れます。
当院の場合は、床下換気システムを設置した個室(2部屋)で笑気鎮静治療を行うことが可能です。
ただし、笑気鎮静法が適していない人もいます。
笑気鎮静法が向かない人
・鼻炎などで鼻呼吸ができない人
・泣いて鼻水が出てしまっている状態の小児
・静脈内鎮静法
静脈内鎮静法は、静脈に点滴で薬剤を投与し、半分眠ったようなリラックス状態で治療を受けられる方法です。
緊張や恐怖心が大幅に軽減され、痛みに対しても非常に鈍感な状態になるため、治療への不安がとても強い患者さんにも向いています。
歯科麻酔の専門家が在籍する医院や病院などで受けることができます。
静脈鎮静が向かない人
・暴れてしまう小児(点滴のルート確保が難しい)
4)低年齢で泣いて暴れてしまう/知的障害などのために治療困難な場合は「全身麻酔」
全身麻酔は、眠った状態で治療を受けられる麻酔方法です。
このように聞くと、一般の方でも「それ良いですね!歯医者苦手だから、やってみたい!」と思われるかもしれませんが、実際はそんな簡単なお話ではありません。
全身麻酔での歯科治療のリスク・デメリット
・身体への負担が大きい
局所麻酔や静脈内鎮静に比べ、循環・呼吸に対する影響が強い。
・入院や高度な設備が必要
手術室、麻酔器、人工呼吸管理などの設備が必要で、一般的な歯科医院では対応できません。
・治療に制約がある
全身麻酔は頻繁には行えないため、処置をまとめて1回で行う必要がある。
一般の歯科医院の外来ではどうしても治療が難しい方向けの方法と思ってください。
5)お子様も含めて多くの方が、外来で治療できています
静脈内鎮静や全身麻酔まで行わず、笑気鎮静を使った治療を行うことだけでも、歯科治療で泣いてしまうお子さんを含めてかなりの方が、なんとか治療できたというケースは多いです。
当院でも、外来での治療は危険と判断する場合は大学病院にご紹介させていただいていますが、大多数の方は外来で治療ができています。
歯科恐怖症などで治療が困難な患者さんには、お薬手帳の内容や現在の通院状況などをお伺いして、必要な情報をもとにオーダーメイドな方法を検討しています。
まとめ
いかがでしたか?
・歯科麻酔は、表面麻酔、電動コントロール、極細針を使うことで、痛みが大幅に軽減されます。
・麻酔が効きにくいシチュエーションは確かにあり、患部の炎症、飲酒や服薬の影響、個人差や部位の違いが考えられます。
・リラックスすることが一番大事ですが、物理的、精神的に難しい場合、笑気麻酔などの対応策があります。
最後までお読みいただきありがとうございました!
歯科麻酔 なるべく無痛に近い歯科治療の実現のために
2025年8月21日
はじめに:なぜ歯医者は嫌われがち?
麻酔の歴史は歯科から始まったことはご存じでしたか?
こんにちは、医療法人つぼい歯科クリニックおとなこども矯正歯科 副院長の吉村です。
歯科の麻酔の歴史は19世紀半ば、アメリカの歯科医師ホレス・ウェルズが笑気麻酔(亜酸化窒素)を用いて痛みを抑えた抜歯に成功したことから始まったと言われています。
麻酔が登場するまでは、抜歯はもちろん「無麻酔」で行うので、すごく痛かったんです。
現代でも「歯医者は痛い」というイメージは根強いですよね。
現代の歯医者は麻酔を繊細に使用しますし、なるべく痛みを抑えた治療を心掛けています。
それでも痛みの感じ方は人それぞれですから、同じ麻酔薬を同じように使用しても「まったく痛くなかった!」という人(多数派)と「痛かった…」という人(少数派)に分かれます。
そして過去の痛い経験がトラウマになっている方も少なくありません。
そこで今回は、痛みのメカニズムと麻酔が効く仕組みを分かりやすく解説します。
この記事を読むことで「歯医者怖い!」と思っている方が、仕組みを知ることで、少しでも安心して歯科治療を受けられるようになっていただけると嬉しいです。
1. 歯の痛みはどこで生じる?──歯で感じるのか、頭(脳)で感じるのか
皮膚をつねる、頭をぶつける、指を挟む…こうした“普通の痛み”は侵害受容性疼痛と呼ばれます。
皮膚・粘膜・筋・骨・内臓などには自由神経終末があり、強い刺激が加わると痛み信号が発生します。
この痛み信号は末梢から脊髄を上行し、視床などの中継を経て大脳皮質で「痛み」として認識されます。
なお、痛み信号は脳に届くまでの経路で**強さが増減する“変調(modulation)”**を受けます。
2. 痛みを伝える神経線維と、その配置
2-1. 2種類の線維が“ズキン”と“じわー”を作る
• Aδ(エー・デルタ)線維
鋭くて速い痛みを伝える線維。
いわゆる「ズキン」という一過性の痛みが該当します。
食事で繰り返し噛むと「ズキンズキン」と連続痛になることも。
• C(シー)線維
鈍くて遅い痛みを伝える線維。
「まずズキンと来て、そのあとじわーっとする」という典型的な歯痛の表現は、先にAδ線維が働き、続いてC線維が遅れて働くために起こります。
2-2. 組織別:どこがどう痛むの?
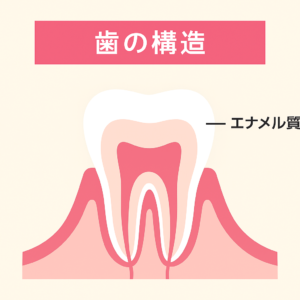
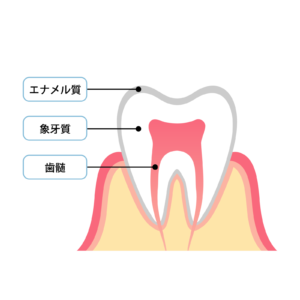
• エナメル質
ハイドロキシアパタイトの結晶構造で、痛覚の末端は存在しません。
• 象牙質
象牙細管にAδ線維が多く、鋭い痛みとして脳に伝わりやすい部位。
• 歯髄(歯の中の神経・血管)
C線維が多く、じわじわとした痛みが主体。
• 歯根膜
Aδ線維とC線維の両方が存在。
こうした分布を踏まえて、歯科医師はレントゲンや口腔内所見と合わせながら、「どこが痛みの発生源か」を絞り込み、最も悪影響を与えている原因部位を突き止めていきます。
3. 歯科麻酔はどこに効いている?──仕組みをざっくり
痛み信号は神経細胞膜上のNa(ナトリウム)チャネルを介して生じます。
• 外傷などで神経が損傷された状態では、痛み信号が過剰に発生しますが、麻酔を用いることで強い痛みを感じずに歯髄などの処置が可能になります。
• 歯髄の痛みは繰り返し刺激で増強しやすいため、無痛に近い治療は術後痛の軽減にもつながります。
• 言い換えると、上で述べた**“変調”を人為的にコントロール**している、と考えることもできます。
まとめ
• 痛みは脳で感じるが、その前段で強さが変調されるため、感じ方には個人差が出ます。
• Aδ線維(速く鋭い)とC線維(遅く鈍い)の役割分担が、「ズキン→じわー」という歯痛の正体。
• 組織別の線維分布(象牙質=Aδ、歯髄=C、歯根膜=両方)を理解すると、痛みの原因部位の推定に役立ちます。
• 局所麻酔はNaチャネルをブロックして痛みの電気信号を遮断。
最後までお読みいただき、ありがとうございました。
参考文献
• 「歯科における痛みとそのコントロール」 Dental Diamond 2003 第28巻9号
• 『歯内療法学』 第2版 第3章
歯周病のしくみ 歯周病もピラミッド
2025年7月18日
こんにちは、岩国市のつぼい歯科クリニックおとなこども矯正歯科 副院長の吉村です。
歯周病と、歯周病の背景になることがらについての話題です。
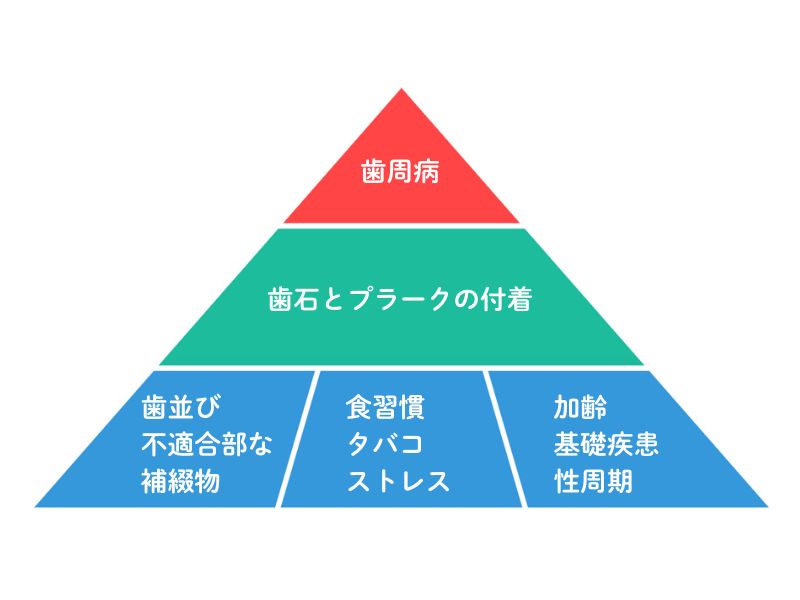
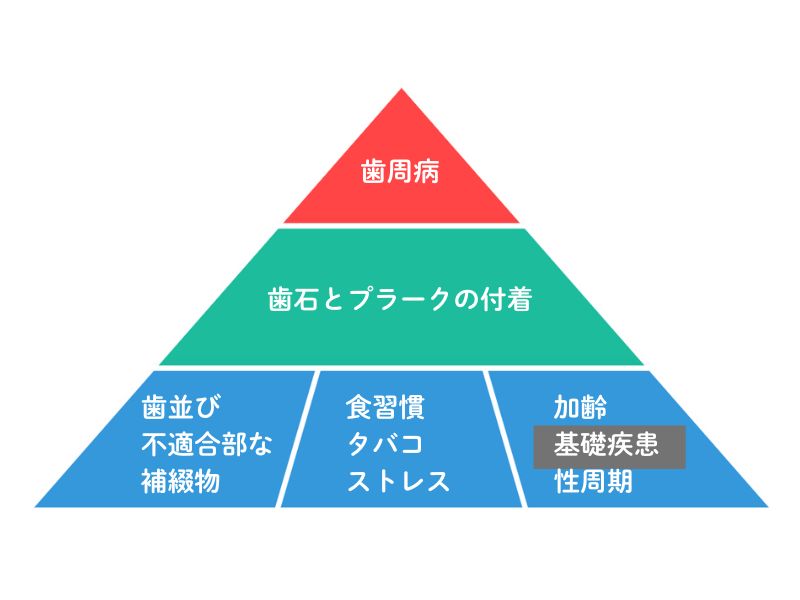
1)歯周病は他因子による生活習慣病
歯周病を含めた生活習慣病の多くの原因は、複数の生活習慣や要因が積み重なることで起こります。
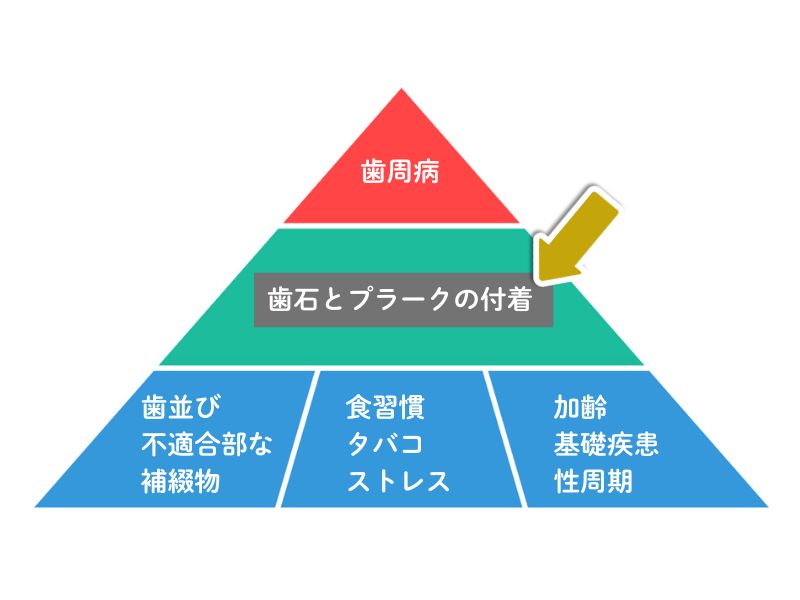
ピラミッドの一番下の段には、「それ単独では歯周病にはならない要因」が並んでいます。
そうした要因に口腔清掃の不足(歯石や歯垢/プラークが歯・歯ぐきに沈着すること)が重なって、歯周病を起こします。
ピラミッド図を見てください。
3段目にある「基礎疾患」とは、糖尿病や免疫疾患などです。
ある病気が、別の病気のピラミッドの底(病気の因子の一つになる)という現象は多く、歯周病も他の病気の要因になることがあります。
2)歯周病は他の病気の「因子の一つ」になる
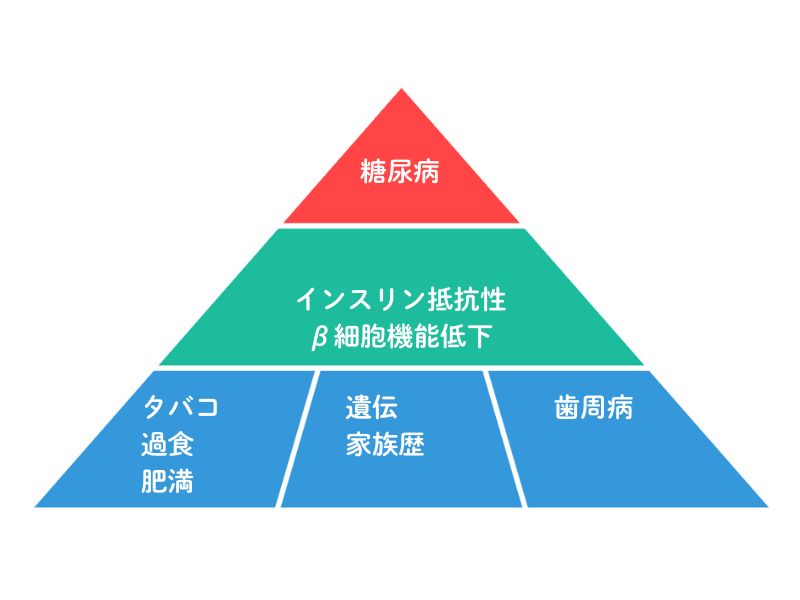
例えば、糖尿病のピラミッド図はこのようになります。
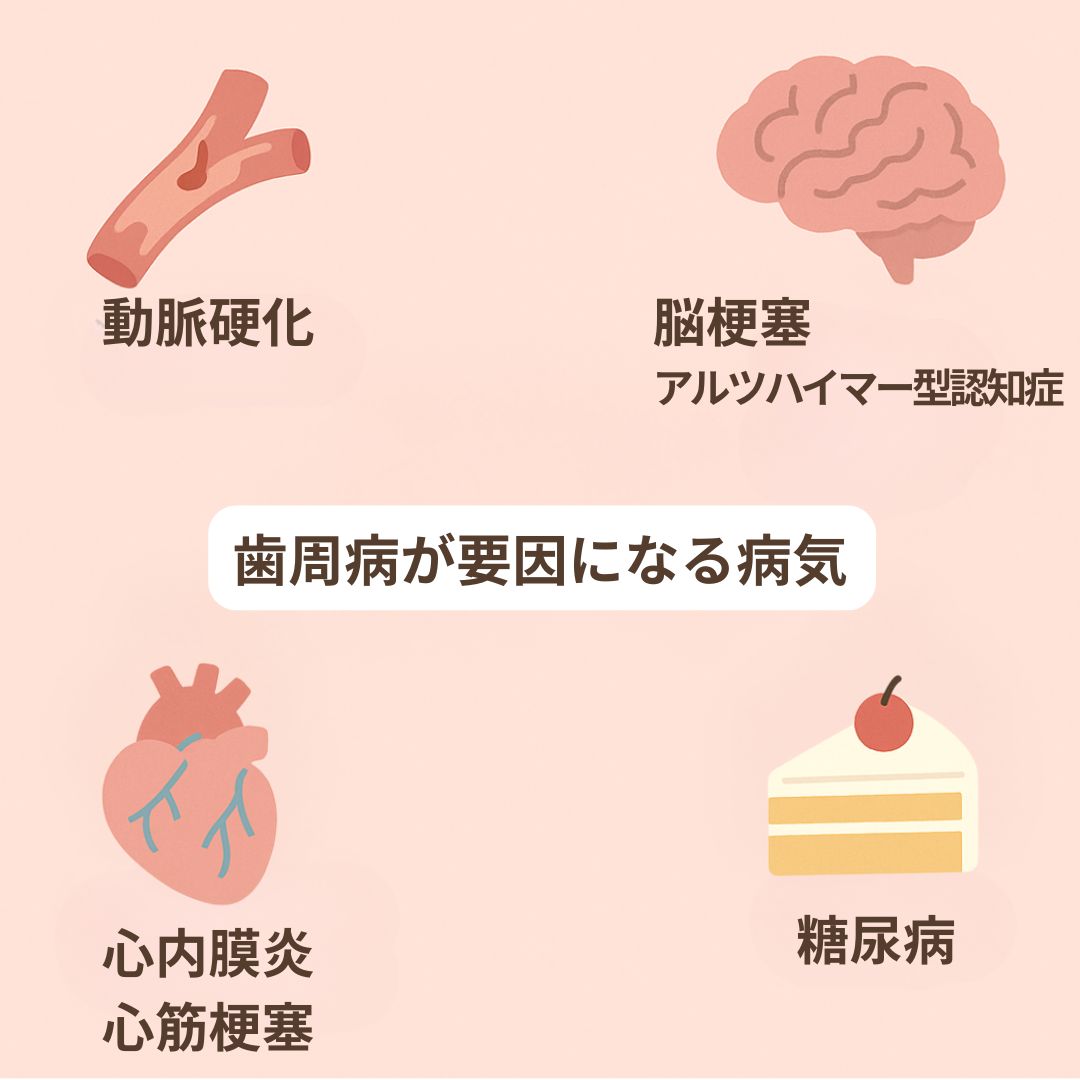
糖尿病は、歯周病が改善するとHbA1c等の血液検査値が下がり、歯周病が悪化すると糖尿病も悪化することが知られています。
他にも、前述の動脈硬化・脳梗塞・心筋梗塞・アルツハイマー型認知症・心内膜なども歯周病が病因の一つになっています。
3)細菌の構成を示す歯周病ピラミッド
では、歯周病の病因を、細菌学的に見てみましょう。
歯周病の原因に「歯石とプラークの付着」という項目があります。
この歯石とプラークは様々な種類の細菌による複合体(コンプレックス)です。
この複合体の構成細菌の中に下記のものが含まれると、その細菌複合体は病原性が高くなっていきます。
プラークに含まれると病原性が高くなる細菌
・歯周病菌の病原性が強い細菌
・歯に付着する能力高い細菌
・酸をたくさん作る、虫歯の病原性が高い細菌
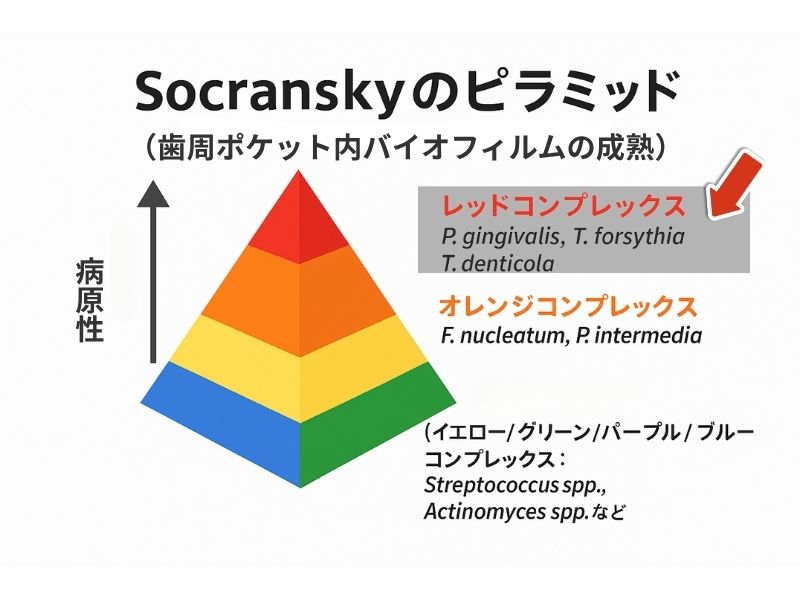
下図は細菌複合体の病原性が高いか低いかを示す「Scoranskyのピラミッド」です。
これは、歯周ポケットの中の細菌を分類したものになります。
4)歯周病を引き起こす細菌群
4-1)初期付着細菌群…虫歯菌など
ピラミッドの一番下の段は、初期付着細菌群で、虫歯の原因菌なども含まれます。
これらの菌は、酸素が豊富な環境で繁殖します。
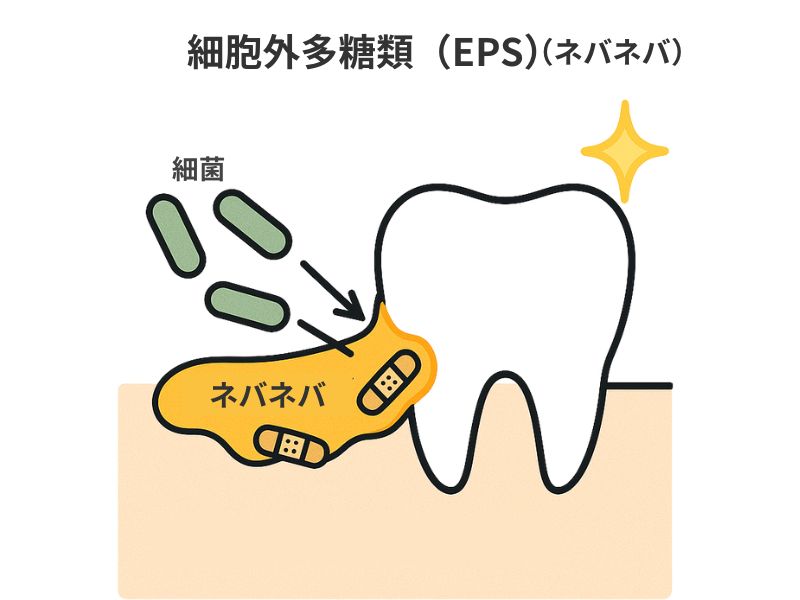
そして細菌の外側に菌対外多糖といわれる「ネバネバ」を作り出します。
ネバネバが糊(のり)の役割をして、菌を歯の表面にひっつけることができます。
これらの菌は小学生頃定着することが多いようです。
虫歯の病原性はありますが、歯周病の病原性は高くありません。
4-2)オレンジコンプレックス(歯周病の中程度悪性細菌群)
初期付着細菌群が作り出す「ネバネバ」は、自力では歯にくっつく力のない他の菌の棲み家になります。
この、初期付着細菌群が作り出した「ネバネバ」に、次にやってくる菌たちが「オレンジコンプレックス」といわれる中程度悪性細菌群です。
オレンジコンプレックスの細菌(代表菌はFusobacterium nucleatum, Prevotella intermedia など)は、歯肉炎や思春期性や妊娠性の歯周炎を引き起こします。
これらの菌が15から18歳前後で口腔への定着がみられるようです。
4-3)レッドコンプレックス(歯周病の高悪性細菌群)
こうして軽度の歯肉炎・歯周炎がオレンジコンプレックス細菌群によって引き起こされると、プラーク内の酸素はどんどん減少し、高病原性の細菌群であるレッドコンプレックス細菌群が棲める環境へと変わっていきます。
そして赤い頂点の細菌群、レッドコンプレックス(歯周病の高病原性の細菌群)がプラークの中に形成されていきます。
代表菌であるPorphyromonas gingivalis, Tannerella forsythia, Treponema denticolaは、歯周病の主役級で、18歳頃から見られはじめ、30代以降には定着が見られます。
Socranskyのピラミッド:ポイント早見表
出典(参考文献)
[1] Socransky SS, Haffajee AD, Cugini MA, Smith C, Kent RL Jr. Microbial complexes in subgingival plaque. J Clin Periodontol. 1998;25(2):134-144. doi:10.1111/j.1600-051X.1998.tb02419.x.
[2] Haffajee AD, Socransky SS. Microbial etiological agents of destructive periodontal diseases. Periodontol 2000. 1994;5:78-111. doi:10.1111/j.1600-0757.1994.tb00020.x.
[3] Holt SC, Ebersole JL. Porphyromonas gingivalis, Treponema denticola, and Tannerella forsythia: the “red complex,” a prototype polybacterial pathogenic consortium in periodontitis. Periodontol 2000. 2005;38:72-122. doi:10.1111/j.1600-0757.2005.00113.x.
[4] Chen Y, Shi T, Li Y, Huang L, Yin D. Fusobacterium nucleatum: The Opportunistic Pathogen of Periodontal and Peri-Implant Diseases. Front Microbiol. 2022;13:860149. doi:10.3389/fmicb.2022.860149.
[5] Aruni AW, Dou Y, Mishra A, Fletcher HM. The Biofilm Community—Rebels with a Cause. Curr Oral Health Rep. 2015;2(1):48-56. doi:10.1007/s40496-014-0044-5.
[6] Boisen G, Davies JR, Neilands J. Acid tolerance in early colonizers of oral biofilms. BMC Microbiol. 2021;21:45. doi:10.1186/s12866-021-02089-2.
5)歯周病菌の歯への付着を阻止できる!?できない!?
結論からお伝えします。
これらの菌を歯に付着させない、定着させない、ということは不可能です。
というのは、これらの細菌は多くの人の口腔に存在する口腔常在菌で、親子のスキンシップや様々な日常生活を経て口腔内に定着するからです。
また、歯周病菌が口腔に定着しているすべての人が歯周病になるわけでもありません。
通常、口の中にいる菌は大きく分けて3種類と言われています。
善玉菌、悪玉菌、日和見菌と呼ばれているものです。
その比率は2:1:7と、日和見菌の割合が圧倒的に多いのです。
口腔内にいる菌
・善玉菌(Streptococcus salivarius、Streptococcus sanguinis、Streptococcus mitisなど)
病原菌抑制やpH緩衝能で口腔内環境を安定化させる細菌たち
・悪玉菌(虫歯菌Streptococcus mutans、歯周病菌Porphyromonas gingivalisなど)
虫歯を作ったり、歯周病を引き起こす力が強い細菌たち
・日和見菌(Fusobacterium nucleatum、Prevotella intermediaなど)
オレンジコンプレックスの菌で、病原性は低いが、レッドコンプレックスの菌を定着させる橋渡しの役割を果たす。
条件がそろわなければ「特に何もしない」「いるだけ」の存在。
しかし、口腔内の衛生状態が悪化すると悪玉菌にとって居心地の良い環境を整えてしまう。
日和見菌が悪玉菌の味方になってしまわないように、しっかり歯磨きをしたり、定期的に歯科医院に通院して歯石を除去したり、適切な飲食習慣をもつことが重要です。
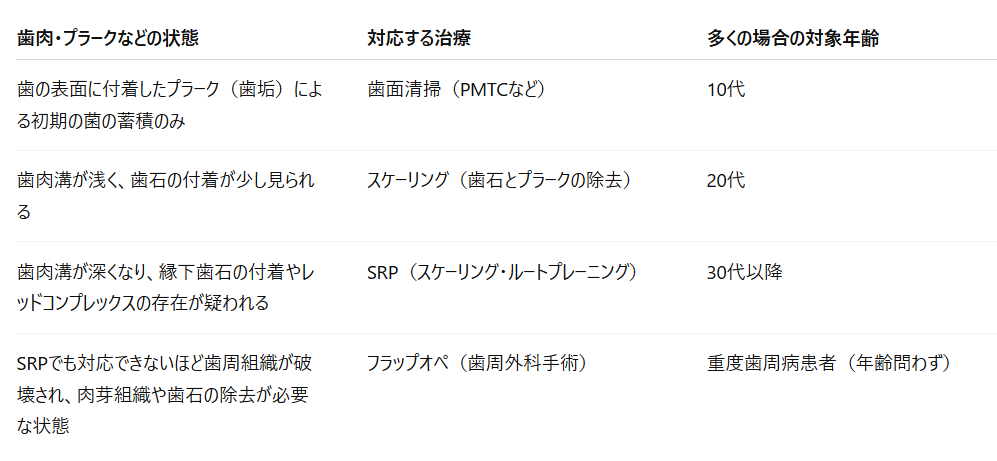
6)歯垢(プラーク)が病原性を強く持つ状態「マイクロバイアルシフト」と歯周病治療
歯磨きが足りなかったり、歯石が付着した状態を放置してしまったりすると、歯垢や歯石の中は高病原性細菌が優勢となっていきます。
歯垢や歯石の変化(pH低下、栄養素変化、酸素濃度低下など)が原因で、悪玉菌にとって居心地が良い環境が整えられてしまった状態です。
歯周病の治療は、まさにこの状態を改善することにあります。
(歯周病学,1996,末永書店、第4章より改変して引用)
7)マイクロバイアルシフトの防ぎ方
①甘いものや炭水化物などの糖質の過剰摂取を控えること
② コーラのような甘い炭酸水などの酸性飲料水を減らすこと
③ 毎日の歯磨きと、歯医者さんでのクリーニングでお口の中をいつも清潔に保つこと
④ 十分な栄養と睡眠時間を確保し体調を整え免疫力を保つこと
⑤歯茎から出血しているところを放置しないようにすること
(昭和学士会誌 第79巻5号 歯周病とう蝕の最新バイオロジー より引用)
特に⑤は重要です。
まずは出血しない歯茎を目指して、歯磨きすること、定期的に歯石を除去することがおススメです。
まとめ
いかがでしたか?
・歯周病はバイオフィルム感染症であり、悪化の原因は色々な因子が影響するが、最も良くないのはバイオフィルムの悪性化(成熟)である
・環境が悪化すると日和見菌が悪性の働きをしてしまい、悪玉菌がさらに悪性化していく。
・プラークの除去は、年代や状況に応じてやり方が異なります。
・マイクロバイアルシフトを防ぐのは生活習慣の積み重ねであるが、歯の出血は歯周病の原因でもあり、大きな指標でもある。
歯周病治療は、各個人でのオーダーメイドな対策が大事です。
歯の状態、歯茎の状態、歯並びや歯磨きの癖の問題、かみ合わせや、歯石の付着状況などを総合的に検査・診断し、最適な治療を行う必要があります。
歯磨きすると歯茎から血が出る方や、しばらく歯医者に行っていないという方は、ぜひ歯科医院でチェックを受けてみていただけたらと思います。
最後までお読みいただき、ありがとうございました。
虫歯のしくみ 感染症として考える
2025年6月24日
岩国市のつぼい歯科クリニック 副院長の吉村剛です。
当院では、スタッフ全員が同じ基準で動ける“わかりやすい職場”をめざし、日々の業務を「仕組み化」しています。
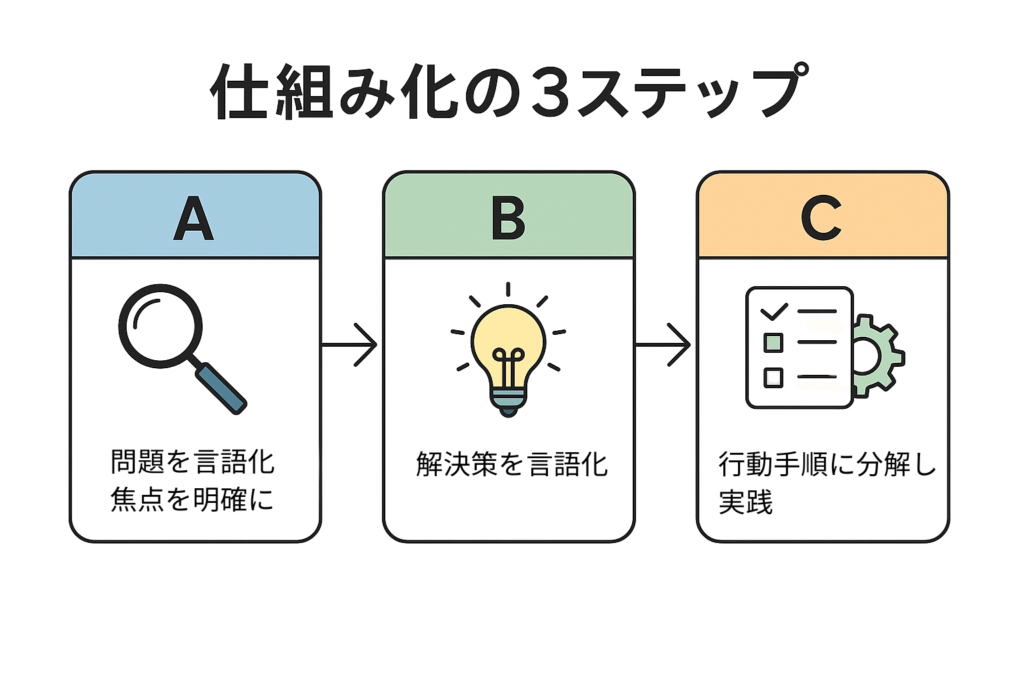
仕組み化とは――
A)問題を言語化して、焦点をはっきりさせる
B)解決策を言語化する
C)解決策を行動手順に分解し、実践する
というシンプルなプロセスです。
この考え方は、虫歯や歯周病などの口腔トラブルの予防・解決にもそのまま応用できます。
世の中に数多くあるエビデンス(根拠)や病因論を分かりやすくご紹介することで、あなたのお口のトラブル予防「仕組化」のお役に立てたらうれしいです!
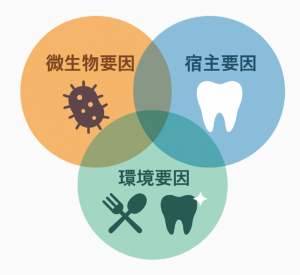
1)虫歯(う蝕)のしくみ 感染症として考える
1-1)う蝕は「三要因感染症」
う蝕は、歯のカルシウム成分が菌などの産生する酸によって脱灰(溶け出し)、エナメル質、象牙質、歯髄など歯の内部の構造を破壊していく感染症です。
すべての感染症は、「感染症に罹患(りかん)するか否か,罹患した場合に重症化・難治化するか否かは,微生物,宿主,環境の3つの要因によって規定されます」(小児感染免疫,Vol.35No.1,31)。
簡単に言うと、虫歯は「歯の質」も関係しますが、日ごろのケアや食生活で重症化します、ということです。
1-2)虫歯菌
虫歯の原因菌はS.mutans とよばれる口腔内常在菌とされています。
S.mutans は 1 歳頃の萌出歯へ母子感染することが多く、初期定着菌を減らせば生涯う蝕リスクを下げることができる と報告されています(Caries Res 54:297-305, 2020)。
一方で、最終的な虫歯リスクは、S.mutans を含めた口腔常在菌の総合体(バイオフィルム)の性質で決まると言われています。
虫歯菌は自分の体の外に、菌体外多糖という「糊(のり)」を作る機能があります。
細菌には、糊を作って自分の身を守るタイプの菌と、糊を作らないタイプの菌があります。
キッチンの三角コーナーのヌルヌルを想像してみてください。
この「糊」を大量に作ることができる虫歯菌がたっぷり含まれているプラークは、歯の表面に引っ付く力が非常に強く、さらに「自力では歯に引っ付くことができない他の病原菌まで歯に定着させてしまう」という性質があります。
その結果、病原性の高いバイオフィルム(菌の集合体)が作られ、虫歯になってしまうのです(Dental Diamond 29(1):30-58, 2024)。
排水溝や三角コーナーのぬめりは、普通の食器用洗剤をかけただけではなかなか落とすことはできず、ハイターのような強力で人体に有害な殺菌剤を使うか、スポンジで擦って洗うかしないとヌルヌルを落とすことができない、という経験をしたことがある人は多いでしょう。
お口の中にハイターのような有害な殺菌剤は使えませんから、当然、擦り洗い(歯磨き)が必要になります。
2)虫歯という感染症を予防する方法
2-1)虫歯菌の感染経路を減らす
生まれたばかりの時、赤ちゃんの口に虫歯菌はいません。
では、最初のスタートとなる菌は、どこから来るのでしょうか?
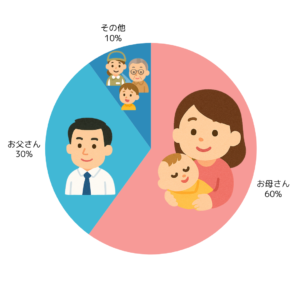
虫歯菌の感染経路は
6割:お母さん
3割:お父さん
1割:その他
とされています。
この菌(初期定着菌)の性質や量も重要です。
主たる養育者(多くは母親)の口の中の細菌レベルを下げることで、う蝕経験が減少するという報告があります(Dental Diamond Vol.29No.1,30-58)。
お母さん・お父さんの口の中の虫歯を治療したり、歯石や歯垢を除去して口腔内を綺麗にすると、赤ちゃんへの虫歯菌の感染を減らすことができる、ということです。
2-2)感染してしまったら、虫歯菌の増殖を防ぐ
虫歯菌の感染経路を減らす努力をすることで、虫歯菌の感染の確率を下げることはできます。
虫歯菌の感染があったとしても、虫歯菌の増殖を防ぐ取り組みも併用しましょう!
最も効果的な虫歯菌の増殖予防方法は「砂糖の摂取量を減らす」ことです。
砂糖の商品化と共に虫歯のパンデミックが広がったという世界的な経緯があります(う蝕の分子生物学,第1章)。
また、小児期(5歳ぐらいまで)においては虫歯の経験指数は砂糖の摂取量に比例するという報告があり(Cor van Loveren,Caries Res, 53; 168-175, 2019.)、砂糖の摂取量が最も大きくう蝕に影響しているのは間違いありません。
2-3)フッ素で虫歯に抵抗力のある歯を作る
日本人を含むアジア人は、他の人種と比較してエナメル質が薄いとの報告があります(歯の解剖学、p22-24)。
エナメル質は歯の一番表面にある、虫歯に抵抗性がある表面素材です。
エナメル質が薄い場合、エナメル質が厚い場合に比べて虫歯のリスクは高くなります。
つまり、日本人は先天的に虫歯リスクが高い歯を持っていると言えるのです。
そのため、フッ素を用いて歯の耐酸性を強化するなどの対策が必要です。
よくある保護者の方からの質問「フッ素は何歳からやった方がいいんですか?」
フッ素は、何歳からでも歯の強化には有効です。
より効果的に虫歯の罹患(りかん)率を下げるために、特に虫歯になりやすい時期に重点的に対策するのがおすすめです。
虫歯の罹患率が高くなる時期(Dental Diamond Vol.29No.1,30-58)
・3~4歳ごろ:歯の生えた直後の乳歯
・6歳ごろ:第一大臼歯の生えた直後
・12歳ごろ:第二大臼歯が生えた直後
年齢別総人口は総務省「人口推計」(2021年10月) 虫歯有病率は、3歳児は厚生労働省「乳幼児歯科健診結果」(2020年度)
5~17歳は文部科学省「学校保健統計調査」(令和3年度、未処置う歯のある者の割合)
生えた直後の歯は、生えてから時間がたった後の歯よりも虫歯への抵抗性が低いです。
フッ素塗布の他に、シーラントという「虫歯になる前に予防的に溝をフッ素徐放レジンで埋める(予防填塞:よぼうてんそく)」処置も有効です。
2-4)物理的に虫歯菌を除去する(減らす)
日ごろの歯磨き習慣や、歯科医院で歯磨きだけでは難しい取り残したプラークを専門的にに清掃してもらうことを定期的に行うなど、物理的な虫歯菌の除去も効果的です。
古い歯垢・歯石の中は酸性度が高いことも多いためです。
3)歯科医院で検査、チェックすることから始めましょう!
以上により、虫歯のリスクと対策を簡単に説明しました。
免疫状態や生活環境などにより、個人差が大きく、対策ポイントの優先順位は千差万別です。
よって、患者さんお一人お一人のオーダーメイドな対策が大事になってきます。
まずは一度、歯科医院で検査、チェックすることから始めることをおすすめします。
まとめ
いかがでしたか?
・虫歯を含む感染症は微生物,宿主,環境の3つの要因によって規定されます。
・S.mutans菌は主たる保育者などから伝播し、保育者のう蝕リスクも子供のう蝕リスクに影響します。
・砂糖の摂取量がう蝕リスクに大きく影響します。
・う蝕の罹患率は萌出直後に最も高まります。
各個人でのオーダーメイドな対策が大事です。
最後までお読みくださり、ありがとうございました!
最近使われるようになった歯科材料(白い材料編)
2025年5月20日
こんにちは、医療法人つぼい歯科クリニックおとなこども矯正歯科 副院長の吉村です。
歯科材料についての過去の記事はこちら
第1回 詰め物を歯にひっつける「接着」と、なるべく削らない歯科治療:MI(ミニマルインターベンション)
https://tsuboidental.com/blogs/archives/7032
第2回 歯科治療と接着性レジンセメントに求められる性質
https://tsuboidental.com/blogs/archives/7106
第3回 最近使われるようになった歯科材料と消えていった歯科材料(金属編)
https://tsuboidental.com/blogs/archives/7180
1)歯が白いと若く見える!?
歯が白いと何が違うのでしょうか。
白い歯は相手に、『若さ』や『清潔感』といった印象を与えると言われています。
イギリスの大衆紙 Daily Mail が行った調査では、歯が白い人は平均で実年齢より 5歳 若く見えたそうです。
元記事のタイトル:
Bad teeth age us by 12 YEARS: Experts say stained smiles can add more than a decade to your face – but would you try this alternative to whitening?
調査の概要(要約)
・英国マンチェスター Carisbrook Dental の Dr. Tariq Idrees らが 1,000 人の一般ボランティアに写真を提示。
・同一人物の歯を ①真っ白 ②軽度着色 ③重度着色 の3種類に加工し、見た目年齢を推定してもらった。
・軽い着色でも女性は+6歳、男性は+4歳老けて見えた。
・歯の色は、肌のシワより年齢判断に影響する可能性がある。
歯が白いと、光の反射の影響で歯のデコボコが目立たなくなります。
2)歯科材料を取り巻く3つの潮流
今使われる歯科材料には大きな流れが3つあります。
・JIS規格(日本工業規格)からISO(国際規格)への流れ
・デジタル技術の普及
・新素材の開発と改良
従来の規格・技法・材料も、まだまだ現役ではありますが、主流となっている規格・技法・素材は、既に移り変わっている印象です。
3)改良・開発が著しい「白い材料」
3-1) CR(コンポジットレジン)〈保険〉
プラスチックにセラミック粒子を混ぜた材料。
接着力が高く、歯を削る量を小さくできる利点を持ちますが、劣化しやすい欠点も併せもっています。
劣化しやすい欠点はまだ改善できていませんが、歯の土台向けに弾力強化タイプや、色馴染みがより良いタイプなど、色んなタイプが開発されてきています。
3-2) CAD/CAM用ハイブリッドセラミック 〈保険/自費〉
コンポジットレジンと同じく、プラスチックにセラミック粒子を混ぜた材料。
3-3) CAD/CAM用 PEEK〈保険〉
PEEK(ポリエーテルエーテルケトン)は軽くてしなやか、アレルギーの心配がほぼない新素材。
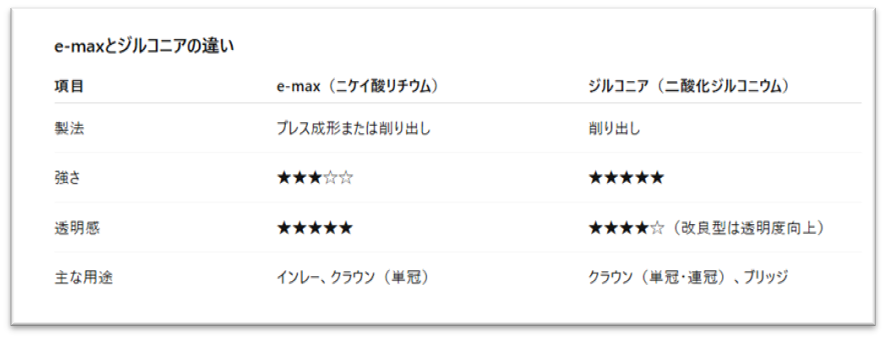
3-4)e-maxとジルコニア(セラミックス)〈自費〉
白い素材で最も有名なのはセラミックスです。
現在よく使われているのがe-maxとジルコニアです。
e-maxはニケイ酸リチウムを鋳型に押し出して作るタイプと、ブロックを削り出して焼成するタイプがあります。
一方のジルコニアは、二酸化ジルコニウムのブロックを削り出して焼成します。
4)新技術・新材料の利点と欠点、欠点に対する対策
新技術や新材料の進化と共に、より美しい詰め物・被せ物を利用することができるようになりました。
新しい材料の利点は何といっても
・生体親和性が高い(安全)
・白く自然な見た目 *PEEKを除く
ですが、利点ばかりではありません。
白い新材料の弱点は
・習慣性の歯ぎしりや喰いしばりがある場合は、割れてしまうことがあり得る
という点でしょう。
割れやすいことが治療前から予測される場合は、
・神経を既に取った症例では、詰め物・被せ物が割れない厚さになるように削る
・使用材料としてセラミックを避ける
・マウスピースで歯と詰め物を保護する
・咬筋ボトックスなどで食いしばりを防ぐ
などの対策を行うことがあります。
5)最高の「歯の詰め物・被せ物の材料とは?」
金は虫歯再発防止という点では最高で、目立つと言う点では残念。
e-maxは美しいという点では最高で、強度という点では惜しい。
ジルコニアは強度と白さという点では素晴らしいけれど、e-maxと比べて透明感が物足りない…。
コンポジットレジンは安くて治療も早く終わると言う点では最高で、劣化が早いという点では残念。
では、真の最高の材料とは、何でしょうか?
最も安く、安全で、一番良い材料は自分の自前の歯です!(2回目)
まとめ
いかがでしたか?
・歯の白いと顔の印象が若く見えると言われています。
・今使われる歯科材料には大きな流れが3つあります。
・最も安全で良く、なおかつ安価なのは自前の歯です!(2回目)
最後までお読みくださり、ありがとうございました!
































-300x300.png)
(日本語)-300x300.png)
(日本語)(日本語)(日本語)(日本語)(日本…-1-300x300.png)
(日本語)(日本語)-1-1024x1024.png)
(日本語)(日本語)(日本語)(日本語)(日本…-1024x1024.png)
(日本語)(日本語)(日本語)-300x300.png)
(日本語)(日本語)(日本語)(日本語)-300x300.png)
(日本語)(日本語)(日本語)(日本語)(日本語)-300x300.png)
.png)



.jpg)
-1024x683.png)