歯が急に痛くなった!そのメカニズムと痛みが取れるまでの目安について
2025年6月30日
こんにちは、岩国市の医療法人つぼい歯科クリニックおとなこども矯正歯科 院長の坪井です。
今日は「歯が急に痛くなった!」という場合の原因と、解決法についてのお話していきます。
目次
- 歯が急に痛むメカニズム
- 主な原因別チェックリスト
- 今すぐ自宅でできる応急処置
- 岩国市の休日診療
- 歯科医院で行う専門治療
- 痛みが取れるまでの目安
- よくあるQ&A
- まとめ・受診のタイミング
1)歯が急に痛むメカニズム
歯の痛みの原因は、歯の神経・根っこ由来のものと、歯ぐきの炎症由来のものがあります。
歯の内部には歯髄(しずい)という神経と血管の束が通っています。
むし歯菌や外傷によって歯髄に炎症が起こると、密閉空間で圧が高まり痛みが急上昇します。
さらに炎症が歯根の先や歯ぐき側に広がると、噛む・触るだけでズキッと来る根尖性歯周炎へ進行します。
また、歯周病も悪化すると歯の周囲が痛み始めます。
歯茎が腫れて膿むとズキズキとした痛みが出ることもあります。
その他には、歯にヒビが入ったり、歯根が割れたりすると急に強く痛むことになります。
虫歯の進行のイラスト
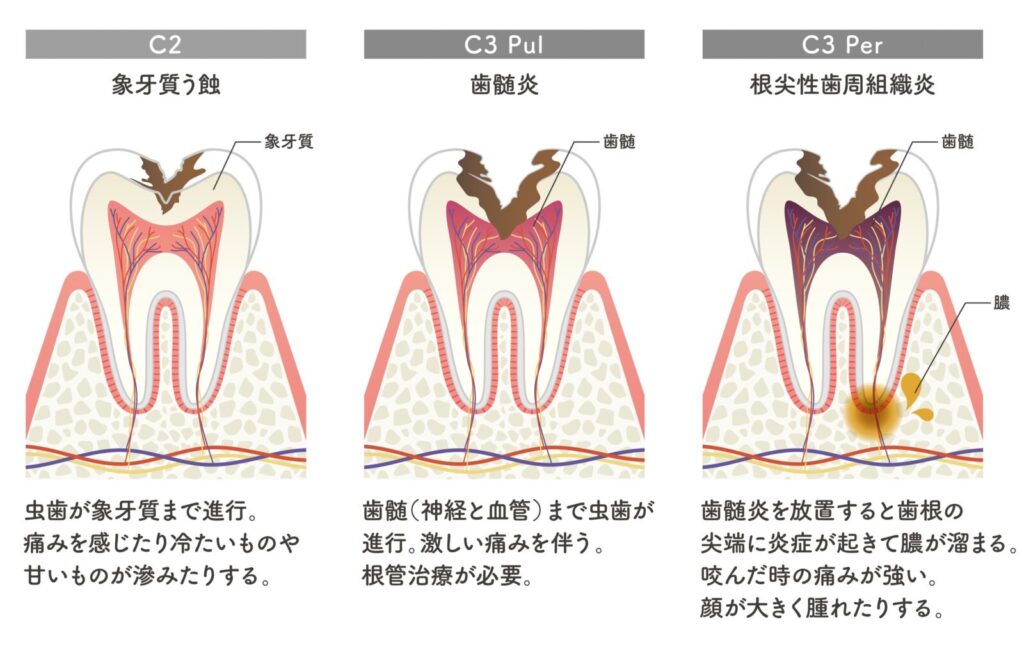
歯周病の進行のイラスト
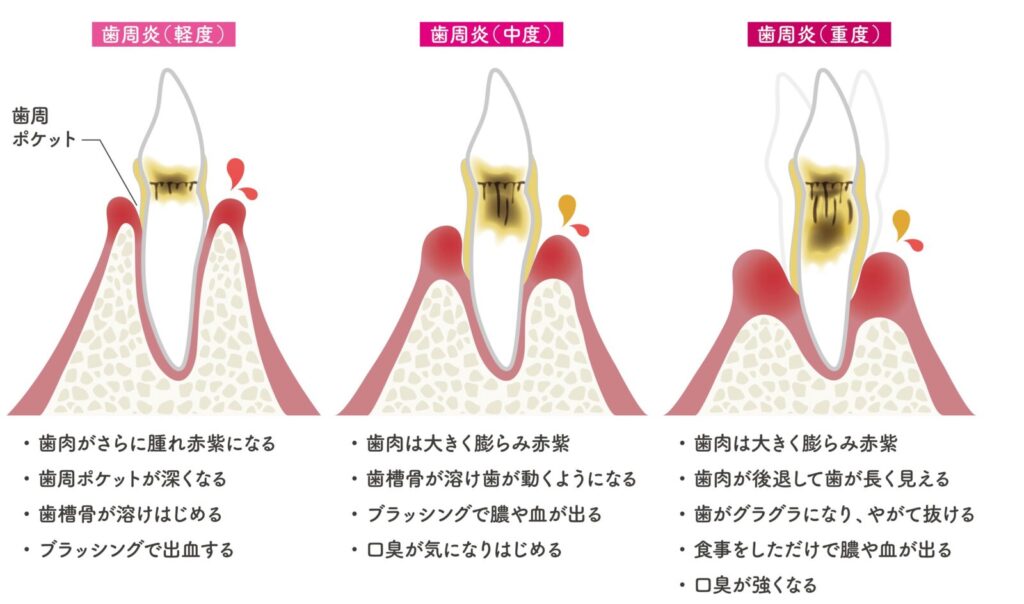
2)主な原因別チェックリスト

3)今すぐ自宅でできる応急処置
基本は歯科医院への受診が必要です。
しかし、歯科医院が休診の夜や日曜に痛みが出ることもありますし、すぐに歯科医院の予約が出来ないこともあるかもしれません。
そんな時に、自宅で少しでも出来ることはないか、と考える患者さんは少なくありません。
そんな「急場で困った」時にできる応急処置をご紹介します。
- 鎮痛薬を正しく服用:市販のロキソプロフェン・イブプロフェンは炎症性の歯痛に有効です。
服用間隔と上限量は気をつけてください。用量を超えた服用は、肝臓や腎臓に悪影響を及ぼすことがあります。
- 就寝時は枕を高く:血流が下がり、拍動痛が多少軽減します。
- 刺激物・甘味は控える:高糖質食品やアルコールは炎症を悪化させやすいため避けましょう。
★NG行動:温める/押しもむ/自己判断で抗生物質を残薬服用/硬い物を噛む
*医科から別の病名で抗生剤を処方されて現在服用中の人は、そのまま服用してください。
自宅で可能なのは、少し楽になる程度の、歯科治療を受けるまでのつなぎにしかなりませんので、なるべく早くに歯科医院に受診しましょう!
4)岩国市の休日診療
岩国市歯科医師会の会員歯科医師による当番制で、休日診療をおこなっています。
応急処置を受けることができます。
場所:岩国市医療センター医師会病院 救急センター内 歯科診療室
〒740-0021 岩国市室の木町3丁目6-12 Tel.0827-21-3211
日曜、祝祭日、年末年始(12/30~1/3)、盆の9時~12時まで

5)歯科医院で行う専門治療
自宅や、休日診療の応急処置ではなく、歯科医院で根本的な治療を行う場合、どういった治療内容になるでしょうか?
これも、病名・症状によって異なります。
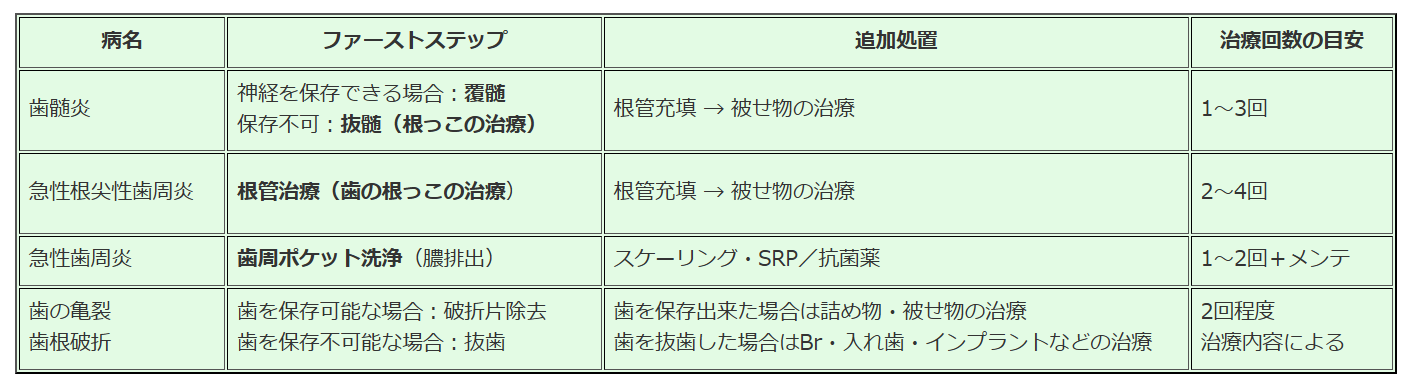
6)痛みが取れるまでの目安
歯科での治療を受けた後、どの程度で痛みが改善するでしょうか?
これも症例、治療内容、重症度や炎症の程度により異なるのですが、おおまかな目安は以下の通りです。
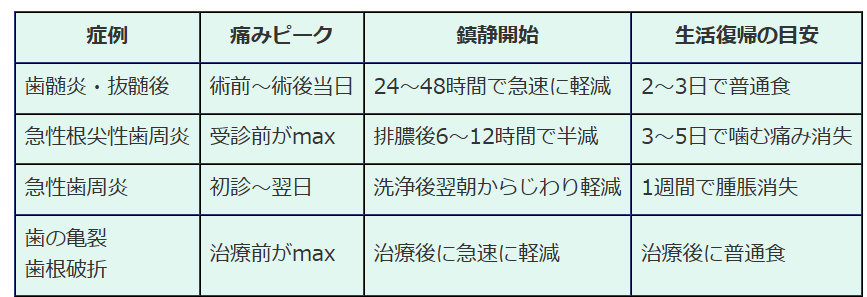
※個人差あり。糖尿病・喫煙・睡眠不足は治癒を遅らせるため注意してください。
7)よくあるQ&A
Q1. 歯科が空いていない深夜は救急外来へ行くべき?
顔が急激に腫れ、発熱と嚥下痛、息苦しい感じを伴う場合は蜂窩織炎や気道閉塞リスクがあるため、救急を検討しても良いかもしれません。
痛みのみなら翌朝の歯科受診でOKです。
Q2. 市販薬で治ったから受診しなくていい?
鎮痛薬は症状を“いったん隠す”だけ。
原因菌が残れば再発・慢性化し、抜歯リスクが高まります。
歯科医院での根本治療をおススメします。
Q3. 抗生物質を飲めば痛みは消えますか?
抗生物質を服用すれば、いったんは痛みが消えることも多いです。
しかし、原因病巣を取り除かずに抗生物質を服用しても、それは一時しのぎにしかなりません。
痛みが引いても炎症源は残り、薬剤耐性菌の温床になることもあります。
8)まとめ・受診のタイミング
いかがでしたか?
最後までお読みくださり、ありがとうございました。
虫歯のしくみ 感染症として考える
2025年6月24日
岩国市のつぼい歯科クリニック 副院長の吉村剛です。
当院では、スタッフ全員が同じ基準で動ける“わかりやすい職場”をめざし、日々の業務を「仕組み化」しています。
仕組み化とは――
A)問題を言語化して、焦点をはっきりさせる
B)解決策を言語化する
C)解決策を行動手順に分解し、実践する
というシンプルなプロセスです。
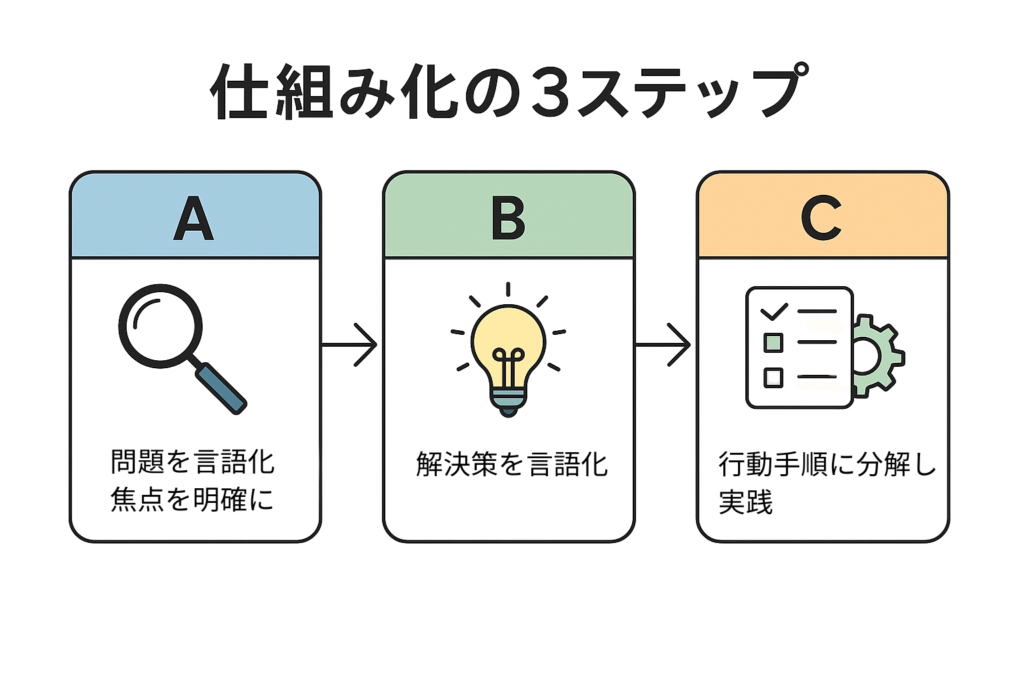
この考え方は、虫歯や歯周病などの口腔トラブルの予防・解決にもそのまま応用できます。
-1024x683.png)
世の中に数多くあるエビデンス(根拠)や病因論を分かりやすくご紹介することで、あなたのお口のトラブル予防「仕組化」のお役に立てたらうれしいです!
1)虫歯(う蝕)のしくみ 感染症として考える
1-1)う蝕は「三要因感染症」
う蝕は、歯のカルシウム成分が菌などの産生する酸によって脱灰(溶け出し)、エナメル質、象牙質、歯髄など歯の内部の構造を破壊していく感染症です。
すべての感染症は、「感染症に罹患(りかん)するか否か,罹患した場合に重症化・難治化するか否かは,微生物,宿主,環境の3つの要因によって規定されます」(小児感染免疫,Vol.35No.1,31)。
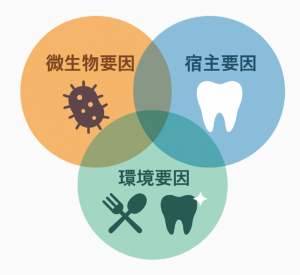
簡単に言うと、虫歯は「歯の質」も関係しますが、日ごろのケアや食生活で重症化します、ということです。
1-2)虫歯菌
虫歯の原因菌はS.mutans とよばれる口腔内常在菌とされています。
S.mutans は 1 歳頃の萌出歯へ母子感染することが多く、初期定着菌を減らせば生涯う蝕リスクを下げることができる と報告されています(Caries Res 54:297-305, 2020)。
一方で、最終的な虫歯リスクは、S.mutansを含めた口腔常在菌の総合体(バイオフィルム)の性質で決まると言われています。
虫歯菌は自分の体の外に、菌体外多糖という「糊(のり)」を作る機能があります。
細菌には、糊を作って自分の身を守るタイプの菌と、糊を作らないタイプの菌があります。
キッチンの三角コーナーのヌルヌルを想像してみてください。
この「糊」を大量に作ることができる虫歯菌がたっぷり含まれているプラークは、歯の表面に引っ付く力が非常に強く、さらに「自力では歯に引っ付くことができない他の病原菌まで歯に定着させてしまう」という性質があります。
その結果、病原性の高いバイオフィルム(菌の集合体)が作られ、虫歯になってしまうのです(Dental Diamond 29(1):30-58, 2024)。
排水溝や三角コーナーのぬめりは、普通の食器用洗剤をかけただけではなかなか落とすことはできず、ハイターのような強力で人体に有害な殺菌剤を使うか、スポンジで擦って洗うかしないとヌルヌルを落とすことができない、という経験をしたことがある人は多いでしょう。
食後、お口の中では、排水溝や三角コーナーのぬめりと同じようなことが起こっています。
お口の中にハイターのような有害な殺菌剤は使えませんから、当然、擦り洗い(歯磨き)が必要になります。
2)虫歯という感染症を予防する方法
2-1)虫歯菌の感染経路を減らす
生まれたばかりの時、赤ちゃんの口に虫歯菌はいません。
では、最初のスタートとなる菌は、どこから来るのでしょうか?
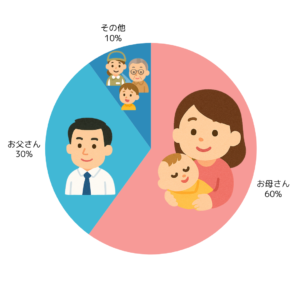
虫歯菌の感染経路は
6割:お母さん
3割:お父さん
1割:その他
とされています。
この菌(初期定着菌)の性質や量も重要です。
主たる養育者(多くは母親)の口の中の細菌レベルを下げることで、う蝕経験が減少するという報告があります(Dental Diamond Vol.29No.1,30-58)。
お母さん・お父さんの口の中の虫歯を治療したり、歯石や歯垢を除去して口腔内を綺麗にすると、赤ちゃんへの虫歯菌の感染を減らすことができる、ということです。
2-2)感染してしまったら、虫歯菌の増殖を防ぐ
虫歯菌の感染経路を減らす努力をすることで、虫歯菌の感染の確率を下げることはできます。
しかし、虫歯菌の感染をゼロにできるわけではありません。
虫歯菌の感染があったとしても、虫歯菌の増殖を防ぐ取り組みも併用しましょう!
最も効果的な虫歯菌の増殖予防方法は「砂糖の摂取量を減らす」ことです。
砂糖の商品化と共に虫歯のパンデミックが広がったという世界的な経緯があります(う蝕の分子生物学,第1章)。
また、小児期(5歳ぐらいまで)においては虫歯の経験指数は砂糖の摂取量に比例するという報告があり(Cor van Loveren,Caries Res, 53; 168-175, 2019.)、砂糖の摂取量が最も大きくう蝕に影響しているのは間違いありません。
2-3)フッ素で虫歯に抵抗力のある歯を作る
日本人を含むアジア人は、他の人種と比較してエナメル質が薄いとの報告があります(歯の解剖学、p22-24)。
エナメル質は歯の一番表面にある、虫歯に抵抗性がある表面素材です。
エナメル質が薄い場合、エナメル質が厚い場合に比べて虫歯のリスクは高くなります。
つまり、日本人は先天的に虫歯リスクが高い歯を持っていると言えるのです。
そのため、フッ素を用いて歯の耐酸性を強化するなどの対策が必要です。
よくある保護者の方からの質問「フッ素は何歳からやった方がいいんですか?」
フッ素は、何歳からでも歯の強化には有効です。
より効果的に虫歯の罹患(りかん)率を下げるために、特に虫歯になりやすい時期に重点的に対策するのがおすすめです。
虫歯の罹患率が高くなる時期(Dental Diamond Vol.29No.1,30-58)
・3~4歳ごろ:歯の生えた直後の乳歯
・6歳ごろ:第一大臼歯の生えた直後
・12歳ごろ:第二大臼歯が生えた直後

年齢別総人口は総務省「人口推計」(2021年10月)
虫歯有病率は、3歳児は厚生労働省「乳幼児歯科健診結果」(2020年度)
5~17歳は文部科学省「学校保健統計調査」(令和3年度、未処置う歯のある者の割合)
生えた直後の歯は、生えてから時間がたった後の歯よりも虫歯への抵抗性が低いです。
フッ素塗布の他に、シーラントという「虫歯になる前に予防的に溝をフッ素徐放レジンで埋める(予防填塞:よぼうてんそく)」処置も有効です。
2-4)物理的に虫歯菌を除去する(減らす)
日ごろの歯磨き習慣や、歯科医院で歯磨きだけでは難しい取り残したプラークを専門的にに清掃してもらうことを定期的に行うなど、物理的な虫歯菌の除去も効果的です。
古い歯垢・歯石の中は酸性度が高いことも多いためです。
3)歯科医院で検査、チェックすることから始めましょう!
以上により、虫歯のリスクと対策を簡単に説明しました。
免疫状態や生活環境などにより、個人差が大きく、対策ポイントの優先順位は千差万別です。
よって、患者さんお一人お一人のオーダーメイドな対策が大事になってきます。
まずは一度、歯科医院で検査、チェックすることから始めることをおすすめします。
まとめ
いかがでしたか?
・虫歯を含む感染症は微生物,宿主,環境の3つの要因によって規定されます。
・S.mutans菌は主たる保育者などから伝播し、保育者のう蝕リスクも子供のう蝕リスクに影響します。
・砂糖の摂取量がう蝕リスクに大きく影響します。
・う蝕の罹患率は萌出直後に最も高まります。
各個人でのオーダーメイドな対策が大事です。
歯科医院で検査、チェックすることから始めましょう。
最後までお読みくださり、ありがとうございました!
歯科ボトックスで噛みしめ・ガミースマイル・梅干しジワを解決
2025年6月17日
噛みしめ・ガミースマイル・梅干しジワに有効なボトックス(ボツリヌス毒素治療)のお話
こんにちは、岩国市の医療法人つぼい歯科クリニックおとなこども矯正歯科 院長の坪井です。
今回は、歯科ボトックス(ボツリヌス毒素治療)についての話題です。
「食いしばりでエラが張る」
「笑うと歯ぐきが目立つ」
「食いしばりのせいで、歯が傷んでいると言われた」
「いつも奥歯を噛む癖のために、セラミックの詰め物が割れやすいと言われた」
「朝、起きたら顎が疲れている」
「あごに梅干しのようなシワが寄る」
――これらの主な原因は、咬筋・上唇挙筋群・オトガイ筋の過緊張によるものです。
A型ボツリヌストキシン(この記事ではわかりやすいように一番有名な商品名であるボトックスで統一します)を適量注入することで、筋肉の収縮を一時的に抑え、症状を3〜6 か月改善できます。
ここでは歯科領域で行う3大適応
①咬筋過緊張
②ガミースマイル
③オトガイ過緊張
について、最新エビデンスとともに詳しく解説します。
1)ボトックス(ボツリヌス毒素製剤)治療とは―作用メカニズムと歯科的メリット
ボトックスは神経終末からのアセチルコリン放出を阻害し、一時的に筋活動を弱めます。口腔顔面領域では痛み軽減・咬合力の適正化・審美性向上という三つのメリットが得られます。特に咬筋や側頭筋への注射は、睡眠時ブラキシズムを軽減します。
① 咬筋ボトックス(食いしばり・歯ぎしり・エラ張り対策)
対象
・就寝中の歯ぎしり・起床時の顎痛がある
・咬筋肥大によるフェイスラインの角張り
・セラミックの詰め物・被せ物やインプラント破損が何度かある
*顎のエラ張り、顔の輪郭の見た目を改善するためのボトックス治療は、歯科ではなく美容整形外科での治療となります。歯科での咬筋ボトックス治療は、かみしめや顎関節症がある人に対しての機能改善が目的です。

効果と持続期間
筋痛・咬合力・夜間ブラキシズムが投与後1〜2週間で減少し、平均3~6 か月持続します。効果減弱後は再投与可能です。
② ガミースマイルボトックス(上唇挙筋群)
対象
笑った際に歯肉が大きく露出する状態(ガミースマイル)が気になる方。

効果と持続期間
1回のボトックス注射により歯肉露出が平均3 mm減少することが見込めます。
注射をしてから効果が出るまでに5〜7 日かかり、その後は4〜6 か月間、効果が持続します。
ただし、出っ歯が原因でおきるガミースマイルは、ボトックスだけでは十分に改善できず、外科的・矯正的治療で根本的に治療した方が良い場合もあります。
③ オトガイ筋ボトックス(梅干しジワ)
対象
口唇閉鎖時にあごの皮膚が凹凸になる“梅干しジワ”が気になる方(オトガイ筋の過緊張)

効果と持続期間
投与後1週間でオトガイの皮膚表面がなめらかになり、3〜4 か月持続します。
2)安全性・副作用
①ボトックスの安全性―小児医療でも実証された低リスク治療
ボトックスは1980年に斜視治療で医療用に初承認されました。
現在では小児脳性まひの痙縮や眼瞼けいれん、片頭痛など、さまざまな治療目的で世界中で使用されています。
小児痙縮では体重当たり4〜6 U/kgと高用量が投与されます。
小児に対して高用量を使用しても、2023年の系統レビュー(対象656例)では、副作用の大半は注射部位痛・軽度筋力低下・感覚異常といった自己限定的なものにとどまりました。
また米国FDA添付文書には、30 U以下の使用では重篤な遠隔毒性報告はないと明記されています。
歯科で用いる咬筋・上唇挙筋への投与量(片側10〜20 U)は30Uと比較して少量の使用です。
実臨床でも推奨量を守った際の全身毒性報告はゼロで、「局所に作用し全身にはほとんど拡散しない薬剤」と位置づけられています。
②ボトックスの副作用と注意事項
ボトックスは全身投与量600 Uを超えなければ重大な全身毒性の報告はありません。
しかし局所で腫脹・内出血・表情の違和感が1〜5%に生じます。
いずれも比較的短時間で症状は消失します。
注射後4時間は強い圧迫や入浴・運動を避けてください。
授乳中・妊娠中・重症筋無力症の方は禁忌です。
注釈:ボトックスの「Unit(U)」とは?
ボツリヌストキシン製剤でいう1 Unit(1 U)は、薬液の重さや体積ではなく「生物学的活性」を表す国際単位です。
つまり「U」は薬効をそろえるための共通言語であり、重量(mg)とは別のものになります。
3)当院のボツリヌス毒素治療メニュー
咬筋、オトガイ筋、ガミースマイルともに1回33000円
(税込 国内未承認 商標ボツラックス 韓国・米国他 世界65カ国で承認されています。)
診察・カウンセリングは完全予約制です。
過去のボトックス歴や全身疾患をお持ちの方は事前にお知らせください。
4)よくある質問(FAQ)
・治療後に噛む力が弱くなりすぎませんか?
日常の食事には問題ありません。
硬いスルメやナッツ類を大量に噛むと力不足を感じる場合がありますが、3か月以内に自然回復します。
多くの場合、「普通に噛めるけれど、噛みこむ力が弱くなった」という体感になります。
・矯正治療中でも受けられますか?
ワイヤー・アライナー矯正のいずれでも併用可能です。
咬筋ボトックスはブラケット破損やインビザラインの過度なアライナー摩耗を防ぐ利点があります。
・効果が切れたらどうなる?
筋活動は徐々に回復し、元の状態に戻ります。継続的な効果を望む場合は4〜6 か月毎の再投与を推奨します。
5)まとめ
いかがでしたか?
・歯科ボトックスは低侵襲・短時間・即効性が魅力で、咬筋過緊張・ガミースマイル・オトガイ筋シワを同時に改善できます。
・ボトックス注射は安全性が高い治療です。
・食いしばりや笑顔のコンプレックスでお悩みの方は、まずはお気軽にカウンセリングへお越しください。
最後までお読みくださり、ありがとうございました。
参考文献・出典
- ボツリヌス毒素の口腔領域への臨床応用. 日本歯科麻酔学会誌 48(2):33-40.
- Evaluation of the Efficacy of Low-Dose Botulinum Toxin Injection Into the Masseter Muscle. J Oral Rehabil. 2024.
- Dose and Injection Site of Botulinum Toxin Type A for Gummy Smile Management: A Systematic Review. Clin Oral Investig. 2024.
- Botulinum Toxin Type A for Treatment of Excessive Gingival Display. J Stomatol Oral Maxillofac Surg. 2023.
- Novel Anatomical Guidelines for Botulinum Neurotoxin Injection in Chin Morphology. Plast Reconstr Surg. 2023.
- Chin Imperfections: Our Experience with Botulinum Toxin A. Aesthetic Medicine. 2023.
最近使われるようになった歯科材料(白い材料編)
2025年5月20日
こんにちは、医療法人つぼい歯科クリニックおとなこども矯正歯科 副院長の吉村です。
今回も歯科材料分野のお話(第4回)です。
歯科材料についての過去の記事はこちら
第1回 詰め物を歯にひっつける「接着」と、なるべく削らない歯科治療:MI(ミニマルインターベンション)
https://tsuboidental.com/blogs/archives/7032
第2回 歯科治療と接着性レジンセメントに求められる性質
https://tsuboidental.com/blogs/archives/7106
第3回 最近使われるようになった歯科材料と消えていった歯科材料(金属編)
https://tsuboidental.com/blogs/archives/7180
1)歯が白いと若く見える!?
歯が白いと何が違うのでしょうか。
白い歯は相手に、『若さ』や『清潔感』といった印象を与えると言われています。
イギリスの大衆紙 Daily Mail が行った調査では、歯が白い人は平均で実年齢より 5歳 若く見えたそうです。

元記事のタイトル:
Bad teeth age us by 12 YEARS: Experts say stained smiles can add more than a decade to your face – but would you try this alternative to whitening?
調査の概要(要約)
・英国マンチェスター Carisbrook Dental の Dr. Tariq Idrees らが 1,000 人の一般ボランティアに写真を提示。
・同一人物の歯を ①真っ白 ②軽度着色 ③重度着色 の3種類に加工し、見た目年齢を推定してもらった。
・軽い着色でも女性は+6歳、男性は+4歳老けて見えた。
・歯の色は、肌のシワより年齢判断に影響する可能性がある。

歯が白いと、光の反射の影響で歯のデコボコが目立たなくなります。
そのため、歯並びまで整って見える効果があります。
第一印象の半分は視覚情報といわれていますから、白い歯がおよぼす好感度は大きいと言えるでしょう。
2)歯科材料を取り巻く3つの潮流
今使われる歯科材料には大きな流れが3つあります。
・JIS規格(日本工業規格)からISO(国際規格)への流れ
・デジタル技術の普及
・新素材の開発と改良
従来の規格・技法・材料も、まだまだ現役ではありますが、主流となっている規格・技法・素材は、既に移り変わっている印象です。
3)改良・開発が著しい「白い材料」
3-1) CR(コンポジットレジン)〈保険〉
プラスチックにセラミック粒子を混ぜた材料。
レジン単独では強度が小さいところ、セラミックス粒子を配合することで硬さや白さ、美しさを出します。
接着力が高く、歯を削る量を小さくできる利点を持ちますが、劣化しやすい欠点も併せもっています。
劣化しやすい欠点はまだ改善できていませんが、歯の土台向けに弾力強化タイプや、色馴染みがより良いタイプなど、色んなタイプが開発されてきています。
3-2) CAD/CAM用ハイブリッドセラミック 〈保険/自費〉
コンポジットレジンと同じく、プラスチックにセラミック粒子を混ぜた材料。
こちらの方がセラミック粒子の配合率が高く、工場で徹底的に硬化されるため変色や摩耗が少なめ。
ただし金属やジルコニア、ファインセラミックほどの強度はありません。
3-3) CAD/CAM用 PEEK〈保険〉
PEEK(ポリエーテルエーテルケトン)は軽くてしなやか、アレルギーの心配がほぼない新素材。
ただし色調が不透明な「粘土色」「真っ白」の2種しかなく、擦り減りやすい点、接着がやや不安定な点が課題です。
5年を超える長期症例が無いことから、まだ過渡期の材料と言えるかもしれません。
3-4)e-maxとジルコニア(セラミックス)〈自費〉
白い素材で最も有名なのはセラミックスです。
昔はフレーム構造という土台が必要でしたが現在はコンピューター制御の進化と共にオールセラミックでの技工が容易になりました。
そして、これを接着性レジンで歯と強固に接着させる術式が現在一般的です。
現在よく使われているのがe-maxとジルコニアです。
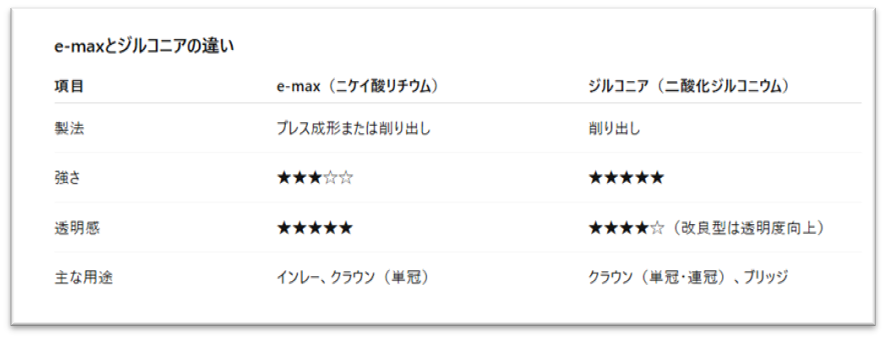
e-maxはニケイ酸リチウムを鋳型に押し出して作るタイプと、ブロックを削り出して焼成するタイプがあります。
精度は鋳型を使用するタイプの方が圧倒的に高いため、当院では鋳型タイプを使用しています。
強度と美しさが両立しており、また歯と硬さが近いこともあって、特に詰め物の材料として人気です。
一方のジルコニアは、二酸化ジルコニウムのブロックを削り出して焼成します。
強度、弾性ともに非常に優れた材料ですが、審美性に関しては、e-maxの方がより透明感があり美しいと言われています。
ただ、ジルコニアも結晶化技術の改善により、透明感が出せるように開発が進んでいます。
4)新技術・新材料の利点と欠点、欠点に対する対策
新技術や新材料の進化と共に、より美しい詰め物・被せ物を利用することができるようになりました。
新しい材料の利点は何といっても
・生体親和性が高い(安全)
・白く自然な見た目 *PEEKを除く
ですが、利点ばかりではありません。
白い新材料の弱点は
・習慣性の歯ぎしりや喰いしばりがある場合は、割れてしまうことがあり得る
という点でしょう。
割れやすいことが治療前から予測される場合は、
・神経を既に取った症例では、詰め物・被せ物が割れない厚さになるように削る
・使用材料としてセラミックを避ける
・マウスピースで歯と詰め物を保護する
・咬筋ボトックスなどで食いしばりを防ぐ
などの対策を行うことがあります。
5)最高の「歯の詰め物・被せ物の材料とは?」
金は虫歯再発防止という点では最高で、目立つと言う点では残念。
e-maxは美しいという点では最高で、強度という点では惜しい。
ジルコニアは強度と白さという点では素晴らしいけれど、e-maxと比べて透明感が物足りない…。
コンポジットレジンは安くて治療も早く終わると言う点では最高で、劣化が早いという点では残念。
では、真の最高の材料とは、何でしょうか?
最も安く、安全で、一番良い材料は自分の自前の歯です!(2回目)

まとめ
いかがでしたか?
・歯の白いと顔の印象が若く見えると言われています。
・今使われる歯科材料には大きな流れが3つあります。
日本規格から国際規格への流れ、デジタル技術の応用促進、新素材の開発です。
・最も安全で良く、なおかつ安価なのは自前の歯です!(2回目)
最後までお読みくださり、ありがとうございました!
自費の根管治療(歯内療法)って、保険とどう違うの?
2025年5月16日
こんにちは、つぼい歯科クリニックおとなこども矯正歯科 院長の坪井です。
今日は「歯の神経(根っこ)の治療=根管治療」のお話の2回目です。
前回お話した「安い保険治療と高い成功率は両立しにくい」という根管治療の現実を踏まえ、
今回は「自費診療で使われる根管治療の最新器材と設備が、どのように治療の成功率を高めるのか」をわかりやすく解説します。
参考リンク:歯の神経の治療(根管治療・歯内療法)をしたのに、また腫れてしまった!どうして?
https://tsuboidental.com/blogs/archives/7214
1.根管治療に入る前に「診断」精度を高めるCT撮影
参考リンク:歯科用CTで出来ること ~根管治療でCTって必要なの?~
歯科用CTで出来ること ~根管治療でCTって必要なの?~
「歯の根尖病巣の検出力」は
CTが100とすると
デンタルレントゲンが55
パノラマレントゲンが28
と言われています。
ですから、CTで診断した方が、診断力は2~3倍も高くなります。
しかし、保険診療でCT撮影が認められるのは「根っこが3本以上ある奥歯で、根管形態が複雑なものに限る」という制限があります。
細い根管の見逃しは、根管治療の成功率を下げる大きな要因になるため、画像診断の精度は重要です。
2.「隔壁」を作る
根管治療をしなくてはならないほどの虫歯がある場合、歯の質を大きく失っています。
歯質の壁を失ってしまうと、治療中に唾液が根管の中に入り込んでしまうため、プラスチックで壁(隔壁といいます)を作ります。
そうすることで、治療中に細菌を含んだ唾液が歯の中に入らないようにできますし、仮の蓋をした時にも唾液が歯の中に侵入することを防ぐことができます。

3.ラバーダムで唾液を遮断する
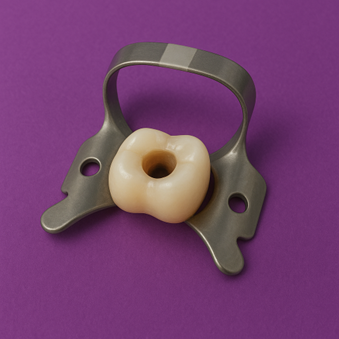
ラバーダムという、ニトリル製のシート(昔はラバー=ゴム製のものを使用していましたが、現在はゴムアレルギーの方への配慮のため、アレルギーを起こしにくいニトリル製のものが主流になってきています)を、クランプという金具で歯に固定します。
どうしても苦手、という方が一定数いらっしゃる処置です。
歯がキュッ!と掴まれる感じがするので、苦手な方には麻酔を用いて装着することもあります。
このラバーダムも、根管治療の成功率を大きく左右する因子になります。
4.拡大視野で虫歯を取り切り、根管を探す
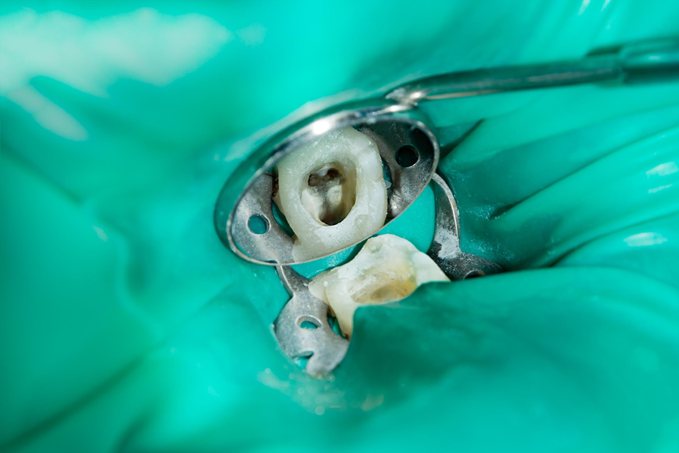
次は、歯をズームにして、細かい部分を観察しながら治療します。根管治療の成功率を左右する因子の一つに、「冠部齲蝕の取り残し」というのがあります。根っこの見逃しの前に、歯の神経が入っていた部分の虫歯をわずかに見逃してしまう…ということがあると、いつまでも治癒しません。
虫歯の染め出し液を使用して、取り残しが無いか、念入りに確認します。
そして、CTで事前に確認した根管の中を細い針金のような器具を、根っこの尖端まで通していきます。
根っこの中には、一部感染してしまった神経、既に死んでしまった神経の残骸、もしくは前の治療で根管内に充填された材料(ガッタパーチャ)などが入っています。細い針金で根管を確認してから、根管内の感染性の物質を除去していくのです。
5.根管内の感染性の物質を拡大視野で除去する
歯の中の感染性物質(死んだ神経の残骸や、古い充填物など)を針金状のヤスリ(ファイル)で削りおとしていきます。
歯の根っこが曲がっていると、従来型のスチールファイルでは、根っこの先に到達できなかったり、根っこの湾曲の形を変えてしまったりといった現象が起こることがあります。
そこで、Ni-Tiファイルという形状記憶合金で出来たファイルを用いると、根っこの湾曲にファイルが追従してくれるので、歯に優しく、曲がった根っこも処置することができます。
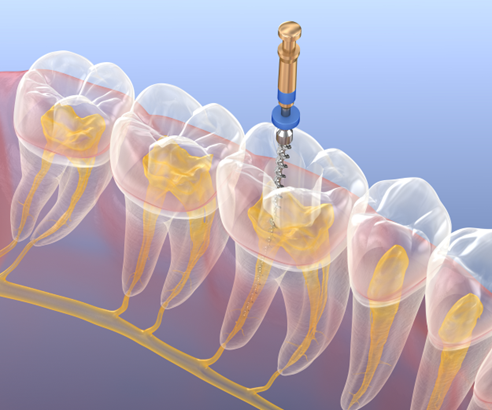
このNi-Tiファイルは非常に柔らかく、強い力をかけたりしてしまうと歯の中で折れてしまいやすいというデメリットがあります。そのため、当院ではファイルにかかる力や回転数をコンピューター制御してくれる機械を用いて、強い力がかかってしまったら自動的に逆回転をかけて力を解放するなど、さまざまな安全対策を講じて使用しています。
6.とにかくしっかりと洗う!根管洗浄
歯の中をファイルで削れば、削りカスが発生します。
この削りカスは、感染性の物質を含んでいるので洗い流さなければなりません。
「水流で洗い流す」というのが基本戦略になるのですが、問題は根管という「針のように細い、行き止まりの通路」にどうやって水の流れを作るか…ということです。

ここに、細長いガラス管の画像があります。細すぎて、食器用スポンジやペットボトル用のブラシなどは入りません。この管の中を洗うと考えてください。
中に水や消毒薬・洗剤を入れることはできますが、振ったり、上下にひっくり返したりはできません。
強力な消毒剤を数分入れることは可能ですが、「一晩漬け置き」などもできません。
さて、どうすれば管の中を綺麗に洗うことができるでしょうか?
根管洗浄は、この「細い管をなんとかして洗う」という作業なのです。
最近では、
・シリンジによる薬液洗浄
・超音波洗浄
・音波洗浄
・レーザー洗浄
などが、よく選択されています。
6-1)マイクロシリンジによる薬液洗浄
現在、最も一般的に使用されている根管洗浄法です。2018年の全国29歯科大学34講座のアンケートで、93%がこの洗浄方法を選択していたそうです。

このような、根管治療用の注射器(注射針の代わりに、消毒薬を根管に入れるための鈍針を先端につけています)を用いて、根管内に薬液を入れる洗浄法です。
細い管の中にフレッシュな薬液の水流を作りたい!→注射器で水流を作ってしまおう!
という作戦です。
ただし、薬液を勢いよく押し出して洗浄できるわけではありません。
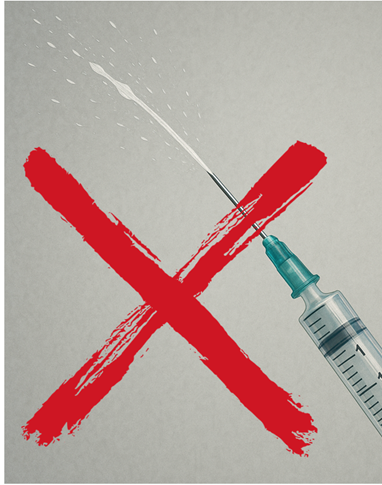
水流を作りたいけれども、勢いがありすぎると根っこの先から、骨の方に薬液が漏れてしまうからです。
薬液が漏れてしまうと、腫れや炎症の原因になってしまいます。
ですから、シリンジから押し出される薬液の水流は、チョロチョロ…という勢いです。
水流だけでなく、消毒剤の薬効もあるのですが、それでもちょっと洗浄力が頼りなく感じられますね。
そこで、多くの歯科医師はこのマイクロシリンジによる薬液洗浄に、他の洗浄法を併用して、根管内の洗浄効果を高める作戦をとっています。
6-2)超音波洗浄
マイクロシリンジによる薬液洗浄に次いで2番目に多く使用される洗浄方法です。
マイクロシリンジと超音波の併用による根管洗浄は、保険診療でも一般的な洗浄方法と言えます。
根管内に入れた細い金属製のチップを超音波で振動させることで、マイクロシリンジ洗浄の5~10倍の流速を得ることができます。毎秒2万回の振動で高速の渦流がチップの周囲に生じ、さらにキャビテーションという細かな泡が発生したり潰れたりする現象が起きます。この泡が潰れるときに生まれる衝撃波が、削りカスを攪拌したり、破壊したり、薬液を活性化したりします。
金属チップが根管壁に触れると段差を作ってしまうというデメリットもあるので、根管の細い部分には使わないよう、触れさせないよう使用する必要があります。
6-3)音波洗浄
普及率は10%程度で、精密根管治療で採用している先生も多いかもしれません。
超音波より周波数の低い、音波の振動数で根管内に入れたシリコンチップを振動させることで削りカスを洗い流したり、薬液を器具が直接触れない部分に届けたりします。
超音波洗浄のようにキャビテーションは発生させないので、汚れを根管壁から剥がす力は超音波洗浄に劣りますが、チップが根管壁に触れても根管壁を傷つけないため、根管の細く深い部分にも使用することができます。
単独で使用せず、マイクロシリンジ+超音波洗浄にさらにプラスして使用されることが多いと思います。
6-4)レーザー洗浄
ここからは、精密根管治療で用いられる洗浄方法になります。
保険診療でほとんど使用されない理由は「高価であるため」。
日本の保険制度では「根管洗浄」は根管治療に含まれるとされていて、安価なマイクロシリンジ洗浄であっても、高価なレーザー洗浄であっても、診療報酬は同じです。
レーザーは設置コストが500~800万円かかる上に、根管内に挿入するチップ(8000円~1万7000円程度)は高価な上に非常に繊細な光ファイバー(落とせば一撃で壊れる繊細さ)であることが、保険での使用制限につながっていると思われます。
しかし、その洗浄効果は非常に強力です。
Er:YAGレーザーのレーザー光は水へ超高吸収され、根管内で微細な蒸気爆発を起こし、強力なキャビテーション作用によって根管内の細い部分の削りカスまで除去することができます。
前回記事で掲載した透明模型のシミュレーションを、もう一度ご覧ください。
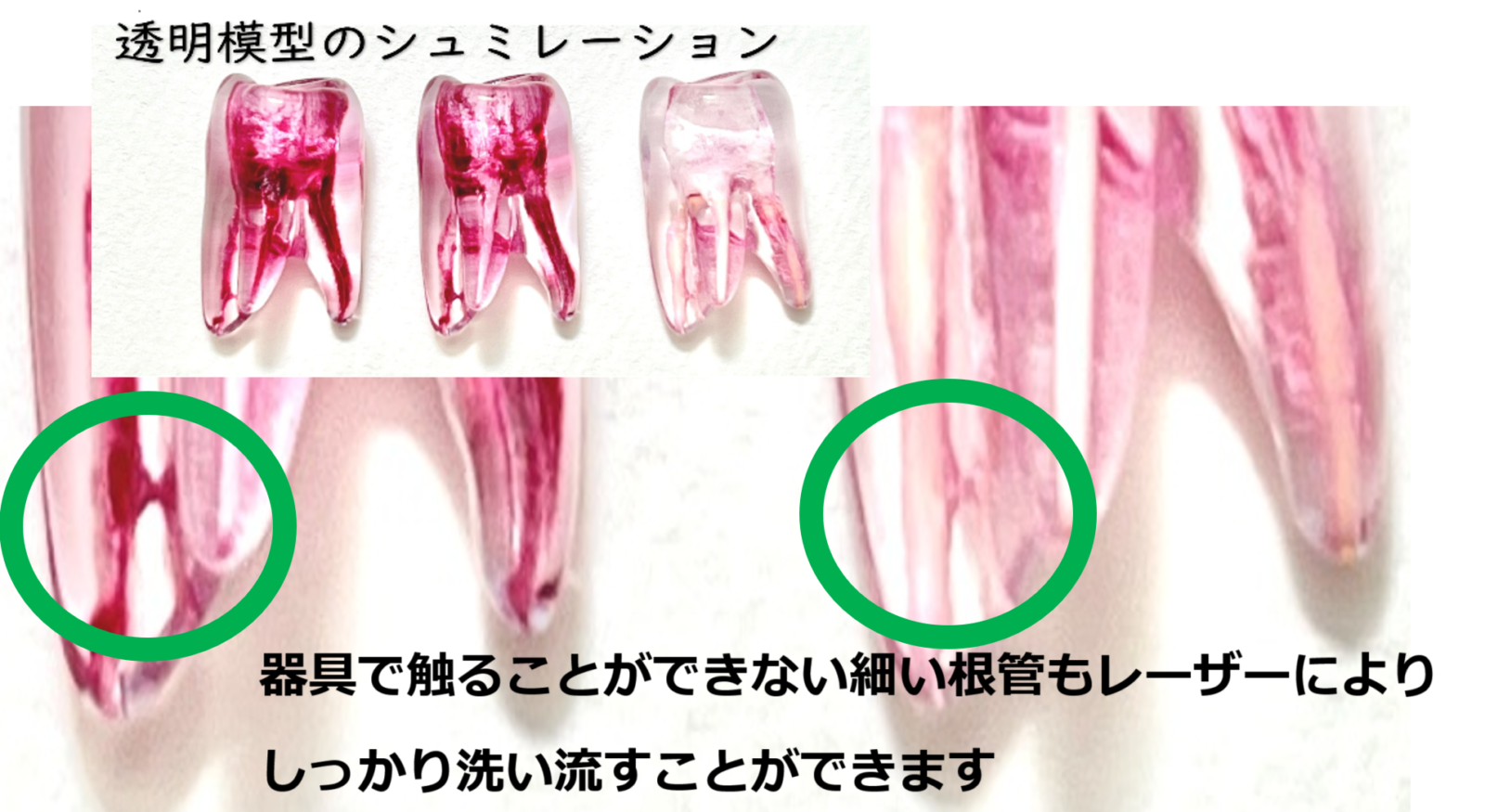
左:一般的な保険診療の道具(裸眼・スチールファイル、マイクロシリンジ薬液洗浄)で根管内を洗浄後
右:一般的な自費診療の道具(顕微鏡・ニッケルチタンファイル・レーザー洗浄)で根管内を洗浄後
緑の円の中央に、根管と根管が連絡している部分があります。
ここは、スチールファイルであろうと、ニッケルチタンファイルであろうと、器具で触ることはできません。
しかし、レーザー洗浄によって、この連絡部分の汚れを除去することに成功しています。
7.貼薬(ちょうやく)
綺麗に根管内を洗浄したら、次回来院までに根管内を消毒する薬液を入れます。
これを貼薬といいます。
この薬剤は、ほとんどの場合「カルシペックス」と呼ばれる、アルカリ性の薬を用います。
これは、保険診療でも自由診療でも共通です。
8.緊密な仮封
薬剤を入れたら、次は仮の蓋です。水硬性セメントと言われる、水で固まる粘土のような材料で封をします。
この水硬性セメントは、厚み3㎜をキープしなければ、しっかりと封ができないと言われています。
柔らかい材料なので、次回来院時に削れてしまうことも多く、私は5㎜程度の厚みで仮封するようにしています。仮封の厚みまで計算して隔壁を作れば、さほど難しくありません。
では、この仮封はどのくらいの期間、しっかりと封をしてくれるのでしょうか!?
・仮封の厚みが2㎜以下の場合で1週間は持たない(なので、3㎜以上の厚みが必要です)
・仮封の厚みが3㎜程度の場合、2週間程度で再充填することが好ましい
・仮封の厚みが3㎜以上ある場合の最長許容ラインは4週間
・長期間あける場合はプラスチック材料などで二重仮封を行うべき
とされています。
封鎖性が低下してしまうと、唾液が根管内に入ってしまい、せっかく行ってきた根管治療=根管内の細菌を減らす処置が、台無しになってしまうからです。
9.やることをやるためには、時間がかかる
いかがですか?
実はまだまだ、根管治療については書くべきこともあったのですが、長文になってしまったため今回は割愛します。
根管治療は、虫歯を削って型を採って…という治療より、やることが本当に多いのです。
そして、時間がかかるのです…。
「歯医者、長い」
「歯医者、時間かかる、たくさん通わせる」
と言われる原因になりがちな根管治療。
しかし、論文やレビューなどで治療成績が良いとされる方法を、一つずつ、省略せずに行うことが高い治療成績につながります。
10.まとめ
いかがでしたか?
・CTは根尖病巣の診断力を大幅に高めます。
・ラバーダムで唾液が根管内に入らないようにすることは、とても大切です。
・拡大視野で虫歯の取り残しを無くし、未処置の根管を残さないようにすることで、治療成績があがります。
・根管洗浄には様々な方法があります。レーザー洗浄は特に有効です。
・根管治療は、治療成績が良いとされる方法を省略せず行うことで、治療成績を高くすることができます。
最後までお読みくださり、ありがとうございました!
インビザライン矯正、抜歯する?抜歯しない?
2025年5月10日
こんにちは、医療法人つぼい歯科クリニックおとなこども矯正歯科 院長の坪井です。
今日は、インビザラインの抜歯症例と、非抜歯症例の違いについてのお話です。
1.そもそもどうして矯正治療で抜歯が必要になるの?
口腔内にスペースがないことが原因で、歯並びがガタガタになったり、出っ歯になったりします。
顎骨が成長中のお子さんの場合は、小さい顎を大きく成長させるという手段を使うことができます(小児矯正)。
しかし顎の成長が終わっている成人の場合は、顎を大きくすることは困難です。
すると、歯並びが綺麗に並ぶためのスペースをつくる必要があるのです。
特に、前歯が突出している場合や、顎の大きさに対して歯のサイズが大きい場合(7~8mmのスペース不足がある場合)に抜歯が選ばれることが多くなります。
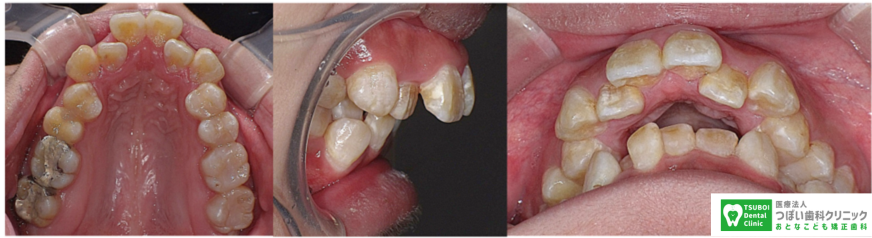
(治療前)顎のサイズが、横方向に特に小さく、歯のサイズが大きい症例です。
このくらいのスペース不足になると、抜歯して治療する他ありません。
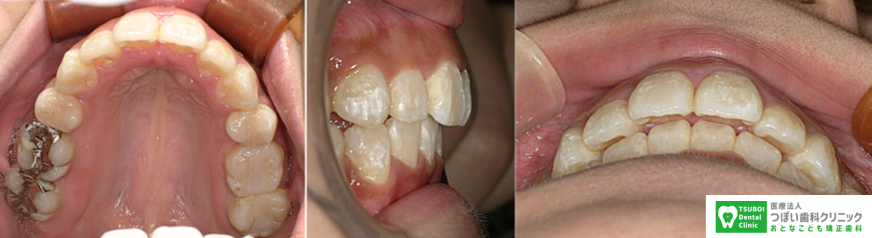
(治療後)前から4番目の歯を抜歯して、歯並びを治療しました。
*******
主訴:歯のガタガタを綺麗にしたい
治療期間:1年半
治療回数:14回
治療費用:88万円(税込)
リスク・副作用:
・マウスピースを使用する時間が不足した場合は治療が長期化する可能性がある
・適切な口腔衛生管理ができないと虫歯のリスクがある
・歯茎部の歯肉のラインは左右対称にできないことがある
治療内容:マウスピース矯正(インビザライン)による歯列・咬合治療
********
2.抜歯せずに治療する場合とは?
歯並びを綺麗に整えるために必要なスペースが7~8mm以下の場合は、抜歯せずに治療することが多いです。
インビザラインは奥歯を、より奥に移動させることができます。
この移動量は、2mm程度までが確実であると言われています。
左右の奥歯を後ろに移動させれば、4mmのスペースを獲得できます。
また、インビザラインではIPR(Inter Proximal Reduction)という、歯と歯の間にあるエナメル質を少し削る処置を行うことが多いです。
隣接する歯の側面を0.1mmから0.5mm程度削ることで、歯が並ぶためのスペースを確保するのです。
歯は片方の顎で合計14本ありますから、IPRの最大量は0.5mm×13か所=6.5mmとなります。
奥歯を後ろに移動させて得る4mmと、IPRで得る6.5mmの合計で10.5mmが、非抜歯で得られるスペースの最大量となります。
しかし、実際は正中を合わせたり、歯根が顎骨からはみ出ない範囲での移動に抑えたりなどの制限がかかります。
以上により当院では、スペース不足が7~8mm以下で、前歯をひっこめる量が4mm以下の症例を非抜歯で治療することが多いです。
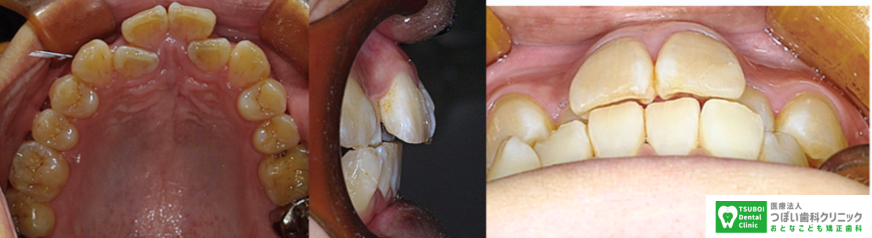
(治療前)前歯のガタガタが大きいですが、上の歯だけが前に突出しているわけではなく、糸切り歯(前から3番目の歯)付近の顎の横幅が狭いことが分かります。
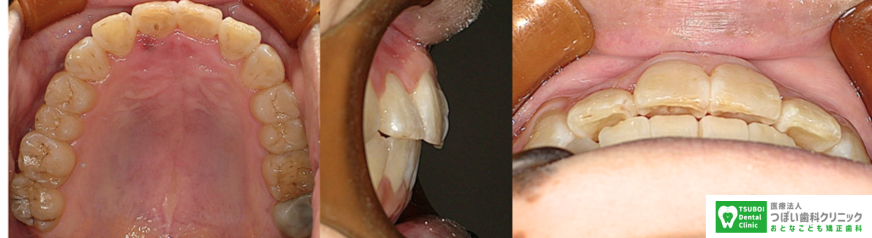
(治療後)糸切り歯と、小臼歯(前から4~5番目の歯)を少し傾斜させることで歯並びの横幅を大きくし、さらにIPRと奥歯の移動を合わせて、抜歯せずに歯並びを整えました。
*******
主訴:反対に噛んでいる前歯を治したい。
歯のガタガタを治したい。
治療期間:1年
治療回数:17回
治療費用:88万円(税込)
リスク・副作用:
・マウスピースを使用する時間が不足した場合は治療が長期化する可能性がある
・適切なこう口腔衛生管理ができないと虫歯のリスクがある
・歯茎部の歯肉のラインは左右対称にできないことがある
治療内容:マウスピース矯正(インビザライン)による歯列・咬合治療
********
3.抜歯症例と非抜歯症例で、治療期間に差はあるの?
抜歯か非抜歯かで治療期間が変わるというより、歯の移動量によって治療期間が変わります。
「歯が並ぶスペースが10mm不足しているので抜歯が必要」という場合でも、
「抜歯で歯並びのガタガタを取る」場合、歯の移動量はさほど大きくなりません(左写真)。
一方で「抜歯で前歯をひっこめる」場合は、歯の移動量は大きくなることが多いです(右写真)。
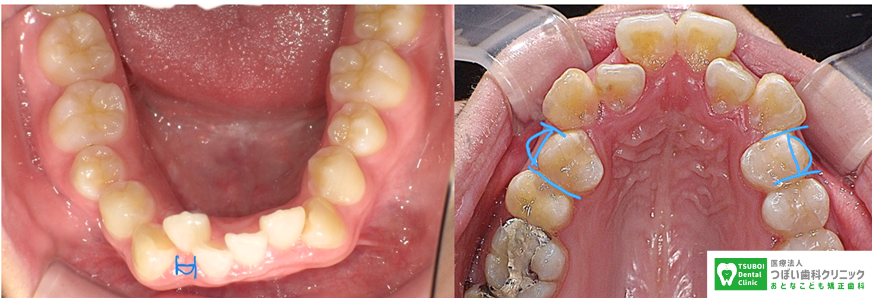
他にも、非抜歯であっても上下の歯の正中を合わせる場合や、奥歯が手前に倒れ込んでいる場合、八重歯の移動量が大きい場合など、時間がかかることが多いケースはたくさんあります。
一般的に、インビザライン治療は約1年から2年程度かかりますが、歯並びの治療プランによって差があるため、抜歯だから長い、非抜歯だから短いということにはなりません。
治療計画ができあがった段階で、個別に担当医にご確認いただくのが一番確実です。
4.抜歯か非抜歯かで、治療費用は変わるの?
矯正治療のための抜歯は、保険が効きません。
当院は抜歯矯正の場合の抜歯料金は無料(当院での矯正治療のみ。
他院で矯正治療される場合は、便宜抜歯費用を申し受けております)。
ですが、医院によっては別途料金が発生する場合があります。
また、矯正で歯を動かす量が小さい症例(前歯の小さな隙間を閉じたい、前歯の小さなガタガタを取りたい、など)の場合はインビザラインGOなどの少ないアライナー枚数で治療する代わりに費用を抑えたプランを選べることがあります。
インビザラインGOでの治療例(治療前)
インビザラインGOでの治療例(治療後)

このように、歯を動かす量が小さい症例では、治療期間が短くなるだけでなく、費用も安くなります。
*******
主訴:前歯のスキマを閉じたい
治療期間:半年
治療回数:6回
治療費用:44万円(税込)
リスク・副作用:
・マウスピースを使用する時間が不足した場合は治療が長期化する可能性がある。
・アライン社の規定により追加アライナーは1セットに限定されるため、アライナーの使用時間が不足した場合は、最終仕上げがブラケットになることがある。
・適切なこう口腔衛生管理ができないと虫歯のリスクがある。
・歯茎部の歯肉のラインは左右対称にできないことがある。
治療内容:マウスピース矯正(インビザライン)による歯列・咬合治療
********
5.まとめ
いかがでしたか?
・矯正において、顎のスペースが足りない量が大きい場合に抜歯が選択されます。
・7~8mm以下のスペース不足の場合は、非抜歯で治療することが多いです。
・治療期間は、抜歯か非抜歯かよりも、歯の移動量で決まります。
最後までお読みいただき、ありがとうございました!
歯の神経の治療(根管治療・歯内療法)をしたのに、また腫れてしまった! どうして?
2025年5月7日
こんにちは、つぼい歯科クリニックおとなこども矯正歯科 院長の坪井です。
今日は「歯の神経(根っこ)の治療=根管治療」のお話です。
歯の神経の治療は、何度も通院しなければなりませんし、治療中にあまりウガイできなかったりして、大変ですよね。
そんな大変な思いをしたのに、治療してしばらく経ったら、また腫れてきた…という経験をされた方も多いのではないでしょうか?
これって失敗なの?どうして再発してしまうの?という疑問に、今日はお答えしようと思います。
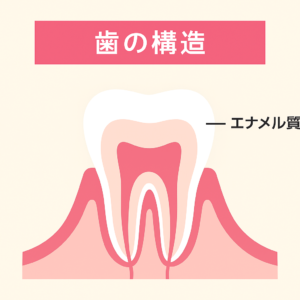
1)そもそも歯の神経(歯髄)って何?
歯の中心部には「歯髄(しずい)」と呼ばれる神経や血管をたくさん含んだ組織があります。
歯科外来では俗に「歯の神経」と言われる部分です。
歯の神経(歯髄)の入っている管状のスペースは「根管」と言われます。
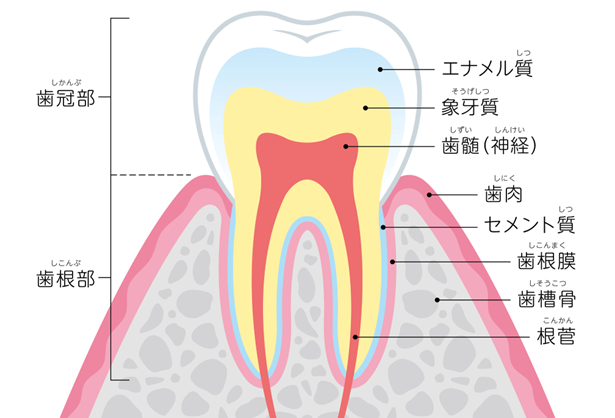
歯の構造
2)歯の根っこの治療が必要になる理由、「歯髄炎」と「根尖性歯周炎」
虫歯や外傷で歯髄に細菌が入り込むと、炎症や激痛が起こります。
虫歯が痛い時、歯髄はまだ生きています。
虫歯菌によって歯の神経が死にかけているときが一番痛いです。
この痛い時の状態が「歯髄炎」です。
その激痛が治まったら、既に歯髄は死んでしまった状態になります。
痛くなくなるので「痛みが通り過ぎた」とホッとするのも束の間、虫歯菌や歯周病菌が根管を通って、歯の根っこの尖端に向かって侵入してきます。
根管を通して歯の根の先にある骨に炎症が起きてしまった状態を「根尖性歯周炎」といいます。

3)根尖性歯周炎(歯の根っこ病気)を放置してはいけない理由は?
この時、体は細菌を全身に波及させまいと、顎骨の中で免疫細胞が応戦しています。
細菌の数が少なければ免疫細胞で抑え込んでしまうことができるのですが、根管の中という広い空間が細菌繁殖の根城になってしまっていて、そこには血管がもうないため、免疫細胞は入っていくことができません。
結果的に、免疫細胞は顎骨の中で「いくらでも細菌が入ってくる」という不利な戦いを強いられる中で、炎症性サイトカインという物質によって歯の周りの骨を溶かすという「犠牲的防御」をとり始めます。
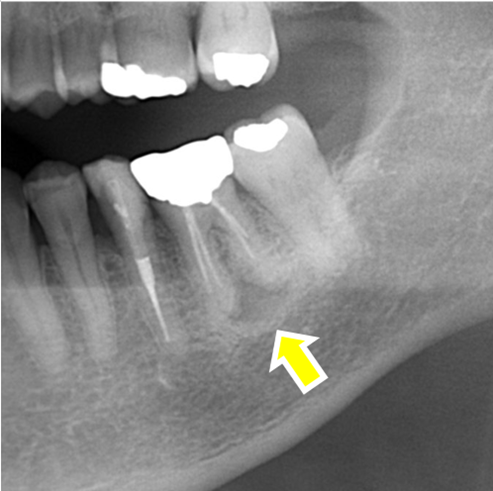
歯の根っこの先の骨を吸収し、排膿路(免疫細胞と細菌の死骸である膿を骨の外に排出させる経路)を作ったり、最終的には感染した歯の周囲の骨をすべて溶かして、感染した歯をまるごと排出したりといった戦略をとります。つまり、最終的には歯が抜けてしまうということです。
4)歯が抜けないように行うのが「根管治療(歯内療法)」
歯髄や根管に細菌感染が起きてしまった後、放置すればいずれ歯が抜けてしまいます。
それを防止するために行うのが「根管治療」です。歯内療法とも言います。
歯の神経がまだ生きている(部分的に細菌感染している)場合は、残った神経を取り除き、根管の内側を無菌に近い状態に整えて薬で封鎖します。
根管に既に細菌が繁殖してしまっている場合は、残った神経の残骸や、前の治療で入れた細菌に汚染されてしまった材料、細菌が侵入した歯の質などを取り除き、根管の内側の菌を「免疫力で抑え込める程度に減らし」て、薬で封鎖します。

ちなみに、根尖性歯周炎になってしまった歯の根管内を治療によって無菌にするというのは歯医者の夢ですが、現在のところそれは「不可能」とされています。
5)根尖性歯周炎になったら根管内部を無菌にできない!?
根管内を無菌にしたい!というのは歯医者の夢で、何十年も「どうしたら無菌にできるか」という研究がされてきました。しかし現在では「根管の無菌化は不可能」とされています。
根管の無菌化ができない理由に、以下があります。
5-1)解剖学的ハードル
レントゲンで見る根管は、太い根っこの中央に1本だけ存在するように見えます。
しかし現実には、植物に根っこのように毛細血管状の細かな根管が網の目のように広がっています。
また、根管の形も複雑で、細い部分や曲がっている部分も非常に多いのです。
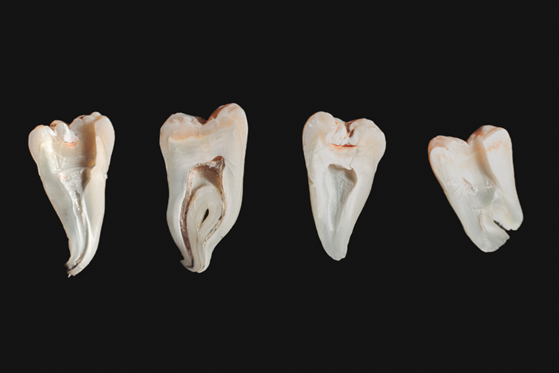
そのすべてに根管治療の器具を当てることは不可能で、30~35%の根管壁には治療器具が当たらず、処置できないまま残ることが知られています。
5-2)器具・薬剤の限界
根管内の菌を減らすため、つまようじのような形のヤスリで根管内を清掃します。この時、ヤスリで削られてできた非常に細かな切削片が、ヤスリでで届かない部位に押し出されてしまうことがあります。
5-3)根尖外感染(根管の外の細菌)の問題
根尖性歯周炎が重症化したり、歯周病と合併して根尖・歯周と連続した炎症となっていたりする場合は、根管内の細菌数が減っても根の外にある細菌バイオフィルムから細菌が供給され続けます。
この場合は、治療が難しくなります。
6)根管内は無菌化できない、それでは根管治療の治癒ってどうなっているの?
根管内は無菌にできなくとも、根管治療を行えば症状は軽減・消失します。
・残存細菌が宿主免疫の処理能力以下になれば炎症が起きない
・緊密な根管充填+被せ物による密閉により細菌の栄養供給を断ち、細菌を「休眠状態」にする
・菌が休眠/免疫力によって処理されるようになると、歯の周りの骨が再生する
といったメカニズムが働くためと言われています。
無菌が無理でも、症状が出る「限界以下」の状態に菌を押し込める戦略がとられているわけです。
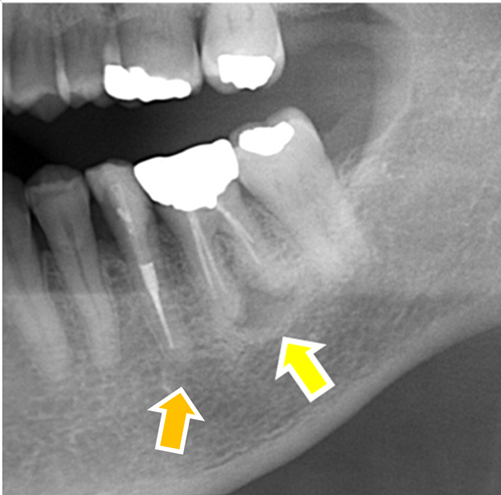
黄色矢印:根っこの尖端まで根管充填剤は入っておらず、根尖性歯周炎になっている
オレンジ矢印:根っこの先まで根管充填剤は入っていないが、根尖病巣は出来ていない
7)根管治療の成功率は?
残念ながら、日本の保険診療での根管治療の成功率は世界の平均と比べて、かなり低いと言われています。
・成功率の国際比較
各数値は主に過去5〜10年以内の研究報告やレビューに基づいたおおよその値です。細かな条件差があるので、おおよその傾向と思ってください。

それぞれ研究条件が異なるため単純比較は困難ですが、日本では平均的に低め、欧米は高めという傾向が読み取れます。
8)根管治療の成功に関与する因子
日本の保険診療の根管治療の成功率が低いことは、逆に言えば、日本の保険診療で一般的でなく、海外で一般的であることの差に注目すれば、治療成績を上げることができるということです。
日本の専門医による根管治療の成功率が海外並みであることからも、それが分かります。
では、日本の保険治療で一般的でない、根管治療の成功率を下げてしまう要因とは何でしょうか?
8-1)ラバーダム・マイクロスコープ・ニッケルチタンファイルの不使用
特に、ラバーダム防湿の不使用が大きな問題と言われています。
唾液の中には細菌が大量にいるので、根管治療中にしっかりと唾液が入らないように遮断する方が、治療が成功しやすくなります。
他にもいくつかの要因がありますが、根管治療の成功率を上げる器材や設備の普及が進んでいないことも背景にありそうです。
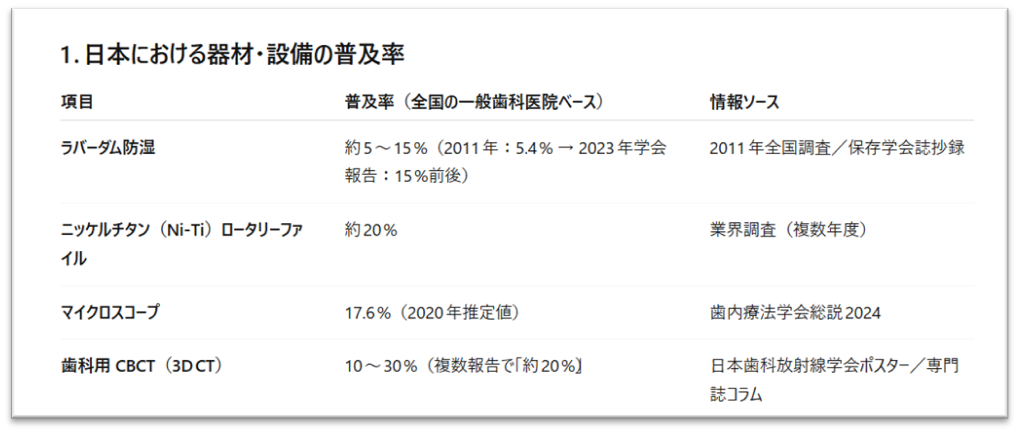
ただ、2022~2024年にかけて、保険診療におけるニッケルチタンファイルの使用料が上がった(150円→1500円)ために、ニッケルチタンファイルの普及は2025年現在、もっと上がっていると思います。
8-2)日本の保険制度による制限
上の表を見て「日本は遅れてる!」と単純に判断していただきたくないのは、保険診療の報酬と使用器材・設備や、治療時間が密接に関係しているからです。
例えば、上の「ニッケルチタンファイルの使用料が150円から1500円に上がった」という事実は、患者さんの負担額で言えば「3割の窓口負担が45円から450円に増えた」ことを意味します。
でも、1本7000~9000円ほどするのに数回使ったら廃棄しなければならないニッケルチタンファイルを、150円では使用できません。1500円であれば、ある程度使えます。
CTも、使えば診断力は格段にUPします。専門医は自費根管治療の際に必ずCTを撮影します。
参考リンク:歯科用CTで出来ること ~根管治療でCTって必要なの?~
しかし日本の保険診療では「3根管以上の歯で、複雑な形態であること」と制限があります。
前歯でも撮影した方が良いのに~というケースでも、保険診療ではできません。
日本の保険診療の根管治療は2000~8000円程度と、群を抜いた世界最安水準である一方、世界標準の治療を行いにくくなってしまうという副作用があるのです。
*海外との比較
アメリカ:保険加入で3~5万円程度・無保険で12~23万円程度
イギリス:保険で1.5万円程度、自費で10~19万円程度(保険は数カ月の順番待ちが必要)
ドイツ:保険外で3.2~16万円程度
さらに治療費用の安さは「説明にかける時間」「ラバーダムをする時間」「隔壁を作る時間」という、治療時間の確保を困難にしている側面もあると思われます。
世界レベルで圧倒的に安くて順番待ちも少ない日本の歯科保険制度は、その利便性と、治療の成功率をトレードしている側面があるのです。
9)自費の根管治療って、どのくらいの差が出るの?
透明模型での検証してみたのが、下の写真です。
左:治療前
真ん中:一般的な保険診療の道具(裸眼・スチールファイル、薬液洗浄)で根管内を清掃したところ
右:一般的な自費診療の道具(顕微鏡・ニッケルチタンファイル・レーザー洗浄)で根管内を清掃したところ
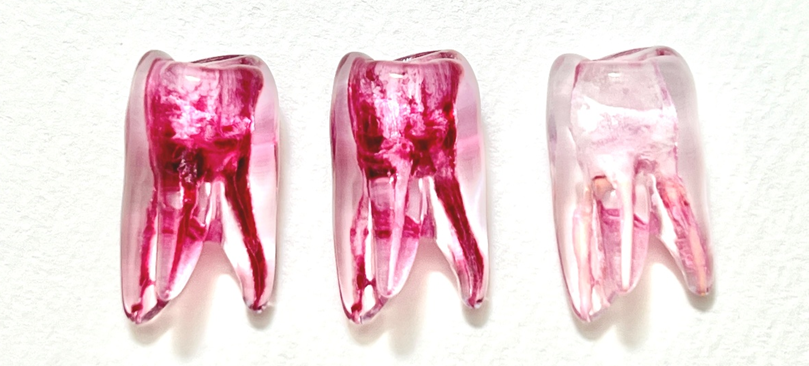
模型なので、天然の歯と同じではありませんが、赤色の塗料の除去状況に差が出ているのが分かります。
実際にはこれに
・ラバーダム防湿(私は保険診療でもなるべく使用しています)
・隔壁(仮封を3㎜厚にキープするために必要です)
・時間(60分枠と30分枠では、どうしても出来ることに差が出やすい)
などの差が加わります。
10)まとめ
いかがでしたか?
・根管治療が再発する原因は、根管内に残存する細菌です。無菌化は不可能ですが、菌数をコントロールすることで治癒が可能です。
・歯の根の病気(歯髄炎・根尖性歯周炎)を放置すると、いずれ歯が抜けてしまいます。
・日本の保険診療は、世界で圧倒的に安い代わりに、世界水準の器材や設備を使用できないという側面があります。
・日本の保険治療は最安ですが、成功率は低くなる傾向があります。
次回は、「先進的な根管治療の材料・器材・設備」の紹介と、それぞれがどのように治療成績をUPさせるかについて解説します。
最後までお読みくださり、ありがとうございました!
最近使われるようになった歯科材料と消えていった歯科材料(金属編)
2025年4月21日
こんにちは。岩国のつぼい歯科クリニックおとなこども矯正歯科 副院長の吉村です。
今回も歯科材料分野のブログ(第3回)です。
歯科材料についての過去の記事はこちら
第1回 詰め物を歯にひっつける「接着」と、なるべく削らない歯科治療:MI(ミニマルインターベンション)
https://tsuboidental.com/blogs/archives/7032
第2回 歯科治療と接着性レジンセメントに求められる性質
https://tsuboidental.com/blogs/archives/7106
これまでのブログで書いてきましたが、歯科材料の進化と、それに伴って消えていく材料というのがあります。
20年前、僕の学生時代に、研究室で眺めたり、話に聞いていた材料が現実の臨床で使われる時代になりました。
最近の歯科材料は『体にやさしい』がキーワードのように思います。
その流れの中で、新たに出現した材料もあれば、消えていった材料があります。
今回はその視点で歯科材料を見ていこうと思います。
今回は金属材料編、次回はその他の材料(主には白い材料)にしようと思います。
1.「保険の銀」の特徴
口腔内は極めて過酷な環境です。
口の中では熱いもの、冷たいものが通過し、また酸性のもの、たまにアルカリ性のものが行きかいます。
また、細菌は多い人であれば1兆個(10の12乗)もいます。
環境が悪いと細菌はメチルカプタンなどの硫化水素化合物を出します。
これは口臭の原因でもある、きわめて酸化力が高い毒ガスです。
噴火口の匂いのあれです。
口の中では、金属は錆びます。
歯科治療でいわゆる「保険の銀歯」と言われる、「金銀パラジウム合金(金パラ)」は、金12%、銀50%、パラジウム20%、銅17%で構成されており、その他にもスズや亜鉛、インジウム、アルミニウムなども含まれています。
金銀パラジウム合金という名前ですが、銀が50%なので、要は銀合金です。
銀は加工性が良く、パラジウムは強度を高める効果があります。
金は耐食性を高めるために配合されていますが、口腔内で合金が科学的に安定するのには金やプラチナの合計が全体の75%以上を占める必要があるので、科学的に少し不安定というデメリットがあります。
銀のカトラリーや、銀のアクセサリーが黒くくすんでしまう現象を見たことがある人は多いかもしれません。
銀は硫化水素やメチルメルカプタンといった硫黄系のガスと結合して真っ黒な硫化銀を作る性質があります。

金銀パラジウム合金は、銀の性質(加工性は良いが科学的に不安定)のために金属イオンを放出しやすく、金属アレルギーの原因になったり、メタルタトゥーといって金属イオンが歯茎や歯に入り込むことで周囲の組織に入れ墨のような変色を起こしたりします。
一方で、加工性が良く、強度があるという優れた特徴も持っているため、詰め物や被せ物、ブリッジ、入れ歯などさまざまな形で使用されています。
2.「保険の銀」金銀パラジウム合金の歴史
金銀パラジウム合金の登場
戦後すぐ(1945~1955)には、日本には国民皆保険制度はありませんでした。
食糧難の中、虫歯になる人もほとんどいません。
しかし戦後の復興期(1955~1960)に国民の砂糖使用量が急増、虫歯も同時に爆発的に増えて「国民病」と言われるようになりました。
歯科治療において、安定した品質で安価に供給できる金属が求められました。
そこで1950年代後半に保険収載金属として登場したのが、金銀パラジウム合金でした。
金に比べると科学的安定性は大幅に劣るものの、当時の銀合金や銅合金に比べるとずっと安定していて、「国民病」となった虫歯の安価な詰め物として普及していきました。
金と比べて科学的に不安定という点については、登場当初から慎重な意見は多くありました。
金銀パラジウム合金の健康に対する慎重な意見と海外での使用状況
例えば『補綴歯科』誌(日本補綴歯科学会発行)1950〜60年代の号において、金パラの腐食性や生体適合性について慎重な意見が記載されています。
当時の補綴学者や材料学者の間では、パラジウムの生体への影響や銀の腐食性を懸念する声が、学術論文や座談会、討論記録の中での発言として多く見られます。
特に1959〜1965年ごろの文献に、「金銀パラジウムはコスト優先であり、理想的な補綴金属とは言い難い」とする記述もあります。
少し遅くに日本で開発された接着レジンは、現在では世界中で使用されています。
しかし、同じく日本で開発された金銀パラジウム合金は、日本以外ではほとんど使われていません。
特にパラジウムの使用については、法規制されている国(スウェーデン、ノルウェーなど)や慎重に検討せよとする国(ドイツなど)もあります。

3. 日本でも「保険の銀」金銀パラジウム合金の歯科での消費量は減少している
では、金銀パラジウム合金の日本国内での使用量はどう変わってきたでしょうか?

※ 上記はあくまで歯科用合金としての使用量の推定値です。
※2024年の推定消費量は10トンと言われています。
参考資料:
厚生労働省「歯科用貴金属材料の使用実態調査」
日本歯科材料工業協同組合 年次報告書
貴金属流通統計(田中貴金属、三井金属など)
金銀パラジウム合金はこの5~6年で6割も消費量が減っています。
他の材料の登場や、金属価格の高騰、虫歯の減少など、さまざまな背景によるものです。
まだまだ現役だけれども、使用量を減らし続けている材料だと言えるでしょう。
4. 消えた材料、水銀化合物「アマルガム」
消えていった材料としてはアマルガムがあります。
アマルガムは水銀化合物という意味で、水銀と銀、銅、スズといった金属の化合物です。
金属なのに常温での取り扱いが可能で(鋳造が不要)、固まってしまえば物理的に安定すると「されていた」ため、昔はよく使われました。

現在使われていない理由はデメリットの多さです。
アマルガムのデメリット
・作業時に有毒な水銀が気化してしまう
・科学的に不安定で着色、金属アレルギーの原因になること
・物理的にも強度が弱く、亀裂や破折が頻繁に起こること
・水銀を使用するため環境負荷が高いこと
・2019年の「水俣条約」施行のため水銀使用に対する法的規制が強化されたこと
・保険収載からも外されたこと
などから、現在では新規治療の際の選択肢としては完全に消えました。
5. 新たに登場した金属「チタン冠」
最近日本で保険算定されるようになった金属には、純チタン冠があります。
チタンは酸化すると科学的に安定する材料で、生体親和性が高く、アレルギーを起こしにくいといった特徴があります。
またとても硬い材料です。
5-1)純チタン冠のメリット・デメリット
メリット
・生体親和性が高く、アレルギーが起きにくい
・腐食に強く、口腔内でも安定
・比較的低コストで保険適用が可能
デメリット
・加工に特殊設備が必要で、鋳造や溶接に技術を要する
・見た目が審美的に劣る(銀色)
・複雑な加工が困難であるため単冠にしか使用できない(インレーや連結冠、ブリッジはNG)
科学的に安定している点は金銀パラジウム合金より優れていて、高精度の加工が困難という点は金銀パラジウム合金より劣っています。
5-2)純チタン冠の日本における使用状況

2004年に保険収載されました。
2020年のロシア・ウクライナ戦争でパラジウムの価格が高騰したため(ロシアは主要なパラジウムの生産国です)金銀パラジウム合金の価格が高騰し、保険での使用が困難になった時期に「金銀パラジウム合金の代替金属」として一気に普及しました。

※ 歯科用チタンインプラントとは別の統計です。
5-3)純チタン冠の世界的な使用は非常に少ない
結論から言うと、「純チタン冠を一般的に、しかも積極的に使用している国は非常に少ない」です。
ほとんどの国では、「インプラント体や義歯フレーム、インフラ構造物(コーピング)」にはチタンが使用されますが、単独クラウン(チタンクラウン)としての使用は限定的です。
ただこれは、「有害だから」ではなく
「加工に難があるのに、わざわざ純チタンを導入する必要ないよね」
「設備投資して作るのが銀色のチタン冠?白いジルコニアで十分だよね」
という感じです。
背景に、「日本は保険で使用する金銀パラジウム合金の代替金属がどうしても必要」という事情があり、
日本以外の国には金銀パラジウム合金は普及しておらず、最初からセラミックやジルコニアが普及していた、という事情があります。

6. 世界最古の歯科用金属で現在も王者、ゴールド
「錆びない。体に優しい。柔らかさもあって扱いも楽。壊れない。そんな材料は存在するのか?」と言われたら、存在します。金です。
昔から使われており、安定性も高く、とても良い材料です。
6-1)歯科用金属としての金の歴史

世界最古にして、現在も最高の歯科用金属、それが金です。
6-2)歯科用金属としての金の特徴
加工性: 非常に高く、鋳造・研磨・適合性に優れる
耐久性: 長期的に安定し、破損・腐食しにくい
生体親和性: アレルギーリスクが低く、安全性が高い
虫歯の再発: 全ての歯科材料の中で最も起こしにくい
審美性: 目立つ
コスト: 高い
非常によい歯科材料ではありますが、「目立つ+高額」という大きな欠点があります。
特に価格面については、政情不安になって為替への信頼性が下がると、金相場は必ず上がってしまいます。
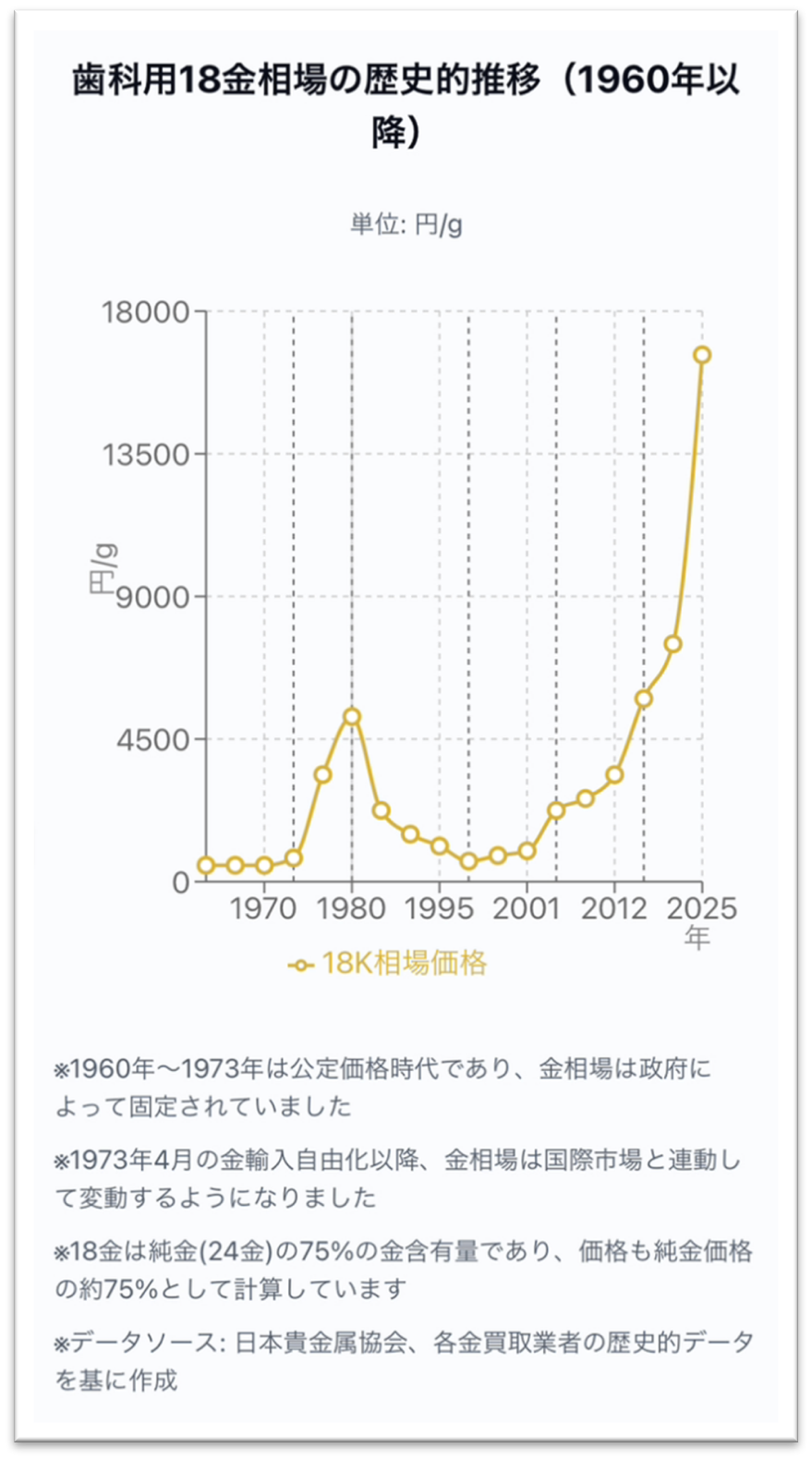
近年のあまりの相場の上昇に、ゴールドを選択する患者さんが「財テクの一種と思うわ」と冗談を仰るほどです。
7.現在の歯科用材料は「体に優しい」がキーワード
かつて歯科用材料として盛んに使用され、現在では使用量が減った材料の特徴の共通点は
以下の通りです。
長所:操作性、加工性が良い(歯医者が扱いやすい)
短所:科学的に安定性が低い(錆びやすさ、アレルギーの原因になる)
現在では「手間暇よりも、少しでも患者さんの体に良いものを」という価値観が、患者さんにとっても歯科医師にとっても、主流の考えになってきたと思います。
もう一つ言うと、
最も安く、安全で、一番良い材料は自分の自前の歯ですよ!
ぜひ、大事にメンテナンスしてくださいね♪
まとめ
いかがでしたか?
・現在の歯科材料は『体に優しい』が重視されるようになりました。
・金は最古の歯科用金属でありながら、現在でも最も高品質な歯科用金属です。
・最も安全で安価で高性能なのは自前の歯です!
最後までお読みくださり、ありがとうございました!
歯科医院のお仕事 ~保育士編~
2025年4月12日
こんにちは、岩国の医療法人つぼい歯科クリニックおとなこども矯正歯科 院長の坪井です。
今回は歯科医院のお仕事シリーズの第5弾、「保育士」編です!

保育士と聞くと、多くの方がまず思い浮かべるのは、保育園や幼稚園で子どもたちのお世話をする姿かもしれません。
実は、歯科医院で活躍している保育士さんも、たくさんいるんです!
もしかすると「歯科医院の保育士さん!?」と思われる人もいるかもしれませんし、「私歯科医院で見たことあるよ」と思われる人もいるかもしれません。
当院にも2名在籍しておりますし、保育士さんが歯科医院に勤めることは、他院でも珍しいことではありません。
今回は「歯科医院の保育士さんのお仕事は、保育園・幼稚園の保育士さんのお仕事とは何が違うのか」や「歯科の現場で保育士さんがどんなことを期待され、活躍しているか」について、解説します。
過去のお仕事シリーズはこちら
・歯科医師と歯科衛生士の業務範囲って、どうちがうの?
https://tsuboidental.com/blogs/archives/6895
・歯科助手のお仕事とその魅力~コンプライアンスを守って、安心安全な医療を。
~患者さんへも自分たちにも〜
https://tsuboidental.com/blogs/archives/6922
・歯科医院のお仕事 ~医療事務編~
https://tsuboidental.com/blogs/archives/7059
・歯科技工士ってどんな仕事? 勤め先が歯科医院の場合とラボの場合で、仕事はどう変わるの?
https://tsuboidental.com/blogs/archives/7089
1.歯科医院の保育士さんと、保育園・幼稚園の保育士さんの業務や待遇の違い
1-1)保育園・幼稚園の保育士の業務内容や待遇

保育士さんといえば、保育園や幼稚園で一日を通して子どもたちと関わり、遊びや食事、昼寝、集団活動などを通して心身の発達を促す、というイメージが一般的です。
「先生」として、子どもたちと1年を通して関わっていく、かけがえのない仕事です。
一方で近年、勤務時間の長さや残業問題、法的責任や保護者の要求内容の増加によるストレス等が原因で離職する保育士さんは多く、働きやすさという点では課題があると言われています。
-300x300.png)
■ 保育士さんの待遇(保育園・幼稚園)~常勤・正社員の場合~

・保育園の保育士 月収24~26万円
・幼稚園教諭 月収23~25万円
・勤務時間
シフト制 7時~16時、9時~18時、11時~20時/10時~19時 など
・平均残業時間 月6~10時間(サービス残業の時間は含まない数字)
・残業の主な内容 日誌・連絡帳、行事準備、掃除、会議など
・働き方の課題 サービス残業、持ち帰り業務 など
・平均年間休日数 105日~110日程度(園により差がある)
■保育園・幼稚園の保育士さんのサービス残業問題
上記の平均残業時間にくわえ、園によってはサービス残業が依然としてあると言われています。
・ 「保育士バンク!」2023年調査より
サービス残業が「月10時間以上ある」と回答した人が約40%。
そのうち、月20時間以上サービス残業している人も1割強存在。
・ 「日本保育協会」報告書より(2022)
実働8時間を超える業務のうち、半数以上が「手当なし」と回答。
特に中小規模の私立園では、平均11.4時間/月のサービス残業という結果も。
・ サービス残業は、連絡帳・日誌の記入、行事準備、自宅で壁面制作や行事の準備をするケースが多いと言われているようです。
1-2)歯科医院に勤務する保育士さんの待遇

待遇面のメリット
一般的には、保育園幼稚園と比べて勤務時間が短いところが多い。
(シフト制よりも固定時間制が多い)
残業が少なめ、サービス残業や持ち帰りの仕事がない医院が多く、働きやすさが魅力です。
また、責任の面でプレッシャーを感じにくい環境というのも魅力です。
過去、許可外保育施設での乳児死亡事故で、担当保育士の過失が問われた裁判がありましたが、歯科医院では、診療については歯科医師が責任を負いますし、託児業務時は一人のお子さんを一人の保育士が時間内でお預かりするため、複数のお子さんを同時にお預かりする保育園幼稚園と比較すると、事故のリスクは極めて低いと言えます。
待遇面のデメリット
年収を比較した場合、保育園幼稚園の方が高いと言えます。
賞与と残業代が年収を高くしていると推測します。
月給で比較すると、勤務時間あたりの給与は歯科医院の方が高いように思いますが、年収は保育園幼稚園の方が高いと思われます。
保育園幼稚園は責任も重く、勤務時間も長いので、順当と言えるかもしれません。
■ 当院の保育士さんの待遇(2025年4月現在の情報)
月収 23~27万円(兼任内容による)
年間休日数 120日(完全週休2日)
残業時間 月間3時間以下(終業後残業1日10分以内)
MFTの指導の仕方や、写真の撮影方法など、勤務時間内に仕事を学ぶ時間を確保しています。
2.歯科医院の保育士さんの業務
保育園幼稚園の保育士と歯科医院の保育士の業務の違い
歯科医院に勤務する保育士さんは、保護者の治療中にお子さんをお預かりしたり、保育士として患者さんの指導業務を行うこと以外に、歯科助手や受付、電話応対、医療事務なども兼任して担当する職場が圧倒的多数です。
したがって、保育園・幼稚園勤務との大きな違いは、「保育業務のみではない」という点です。
つまり「保育士でありながら、医療従事者の一員」としての働き方になります。

歯科医師・歯科衛生士・受付・医療事務・歯科技工士などの多職種と連携する必要があるため、保育以外の知識を覚えることが要求されます。
「保育士としてだけでなく、医療従事者としてもスキルアップできてお得!」と感じる人にはメリットになりますし、「私は保育士業務を極めたいから、保育士業務以外のことはできるだけやらない職場に勤務したい」という人にはデメリットになります。
歯科助手や医療事務、受付と兼任する場合
歯科医院の保育士さんは、歯科医院の勤務歴が長い人ほど、託児よりも他の業務の比率が増えていきます。
保育以外の業務をたくさん担当できたり、矯正や筋機能療法のカウンセリングや指導ができたりすると、医院の中で活躍の場がどんどん広がり、職場からの評価も上がっていくことが多いです。
2‐1)歯科助手業務
歯科医師の治療のサポートや、器具の準備・片付けなどを行う仕事です。
保育士資格を持っているけれど、前職も歯科助手でした、という方も多く、歯科医院の保育士さんの多くが歯科助手を兼任しています。
職場によっては、保育士さんは滅菌や器具の片付けだけで、セメントを練ったり石膏を流したりなどの、より診療に入り込んだ介助業務は行わない、としている医院もあります。
最近は、滅菌の機械化も進んできて難易度が下がっているので、最初の仕事として滅菌から覚える、という職場は多いかもしれません。

2‐2)受付・電話応対業務
患者さんの受付や会計、電話応対などの「受付業務」や、カルテ管理などを担うこともあります。
歯科医院の受付業務は、診療の内容が分かっていないと予約を取ることもできませんので、歯科の知識も覚えなくてはなりません。
(院内処方の場合は)歯科医師の指示通りのお薬を準備したり、保険証・マイナ保険証・福祉医療受給者証・障がい者手帳など保険制度をよく理解して会計業務をしたりなど、専門知識を覚えていく必要があります。
保育士さんは託児しながら受付のヘルプに入る、という形から仕事を覚えていくことも多いです。

3.歯科医院の保育士さんの業務 ~MFT(口腔筋機能療法)や食育部門がある場合~
最近では、歯科医療と連携したMFT(口腔筋機能療法)や食育に力を入れる歯科医院も増えてきました。
MFTにおいて、保育士さんが担う役割は非常に重要です。
3‐1)MFT(口腔筋機能療法)の検査・カウンセリング・指導
MFTは、舌や唇、顔面の筋肉を正しく使えるように訓練する療法で、主に小児矯正や口腔機能発達不全症の改善に用いられます。
保育士さんは、子どもに寄り添いながらMFTのトレーニングを支援し、家庭での継続指導やモチベーション維持のサポートを行います。
保育の専門知識に加え、子どもの発達に理解がある保育士さんだからこそ、楽しくトレーニングする工夫もできます。
ずっとお口をあけっぱなしで口呼吸していたお子さんが、口を閉じられるようになり、明るい笑顔でトレーニングを卒業していくのを応援する、とてもやりがいがある仕事です。

3‐2)食育指導
食育指導も、歯科との親和性が高い分野です。
保育士さんは、咀嚼や飲み込み、姿勢など、食事の基礎となる力を育てるサポートを行います。
親子向けの食事相談や離乳食の相談などを担当することもあります。
こうした専門部門があると、保育士さんは「教育者」としての視点を活かしながら、歯科医療の一部を担う役割を果たすことになります。
4.歯科医院の保育士さんの業務 ~企業内保育園がある場合~

近年、スタッフの働きやすさを重視する大型の歯科医院では、企業内保育園を併設している施設もあります。
医院で働くスタッフのお子さんを預かる保育施設で、保育士さんが中心となって運営しています。
一般的な保育園と異なり、お子さんの人数や行事が少ないことが多く、休日は歯科医院の保育士さんと同レベルであることが多いです。
残業や勤務時間に関しては、保護者(診療スタッフ)の出勤時間を短く調節するところまでできている施設は、他の診療メンバーと同じくらいの勤務時間にできますが、圧倒的に少ないのが現状です。
診療メンバーがフルタイム勤務するようにしている施設では、診療室メンバーよりも企業内保育園スタッフは勤務時間が長く設定され、シフト制になっていることが多いかと思います。
岩国市では、企業主導型の保育施設は大型の病院や大企業で数軒導入されているところがあります。
企業主導型保育施設は、保育士さんの勤務時間が7時~19時/19時30分というところが多く、当院では『保育士さんの働きやすさ』という観点から導入は考えていません。
5.まとめ
いかがでしたか?
・歯科医院の保育士は、保育以外の業務も多く兼任します。
・歯科医院勤務の保育士は残業が少ないことが多いです。
・歯科医院の保育士は、医療スタッフの一員として柔軟な対応力が求められます。
・MFTや食育指導など、専門分野での役割を担って活躍できることもあります。
歯科医院で働く保育士さんは、従来の保育とは少し違った役割を担っています。
お子さんを安心させる存在として、また医療スタッフの一員として、保育と医療の橋渡しをしている貴重な存在とも言えます。
最後までお読みいただき、ありがとうございました。
歯科レーザー治療のメリットと注意点とは?
2025年4月5日
こんにちは、つぼい歯科クリニックおとなこども矯正歯科の歯科医師 藤東です。
今日は、歯科におけるレーザー治療についてお話しします。
レーザー治療は、虫歯や歯周病の治療、外科処置など、さまざまな場面で活用されている治療法です。
この記事では、レーザー治療の特徴やメリット、注意点 について詳しくご紹介します。
1. 歯科におけるレーザー治療とは?
レーザー治療は、特定の波長の光を利用して、組織を切開・蒸散・凝固する技術 です。
医科の分野では、皮膚科や眼科などでも使用されており、歯科でもさまざまな治療に応用されています。
主に以下のような治療に使われます。
✅ むし歯の治療(小さな虫歯を痛みなく削る)
✅ 歯周病の治療(歯ぐきの炎症を抑え、殺菌する)
✅ 口内炎の治療(痛みを和らげ、治りを早くする)
✅ 知覚過敏の緩和(歯がしみるのを抑える)
✅ 歯ぐきの黒ずみ除去(メラニン色素を除去し、ピンク色の歯ぐきにする)
✅ 根の治療の際の洗浄(蒸散作用を利用して泡の力で洗浄)
*ここでは当院で使用されているエルビウムヤグレーザーについて解説します。

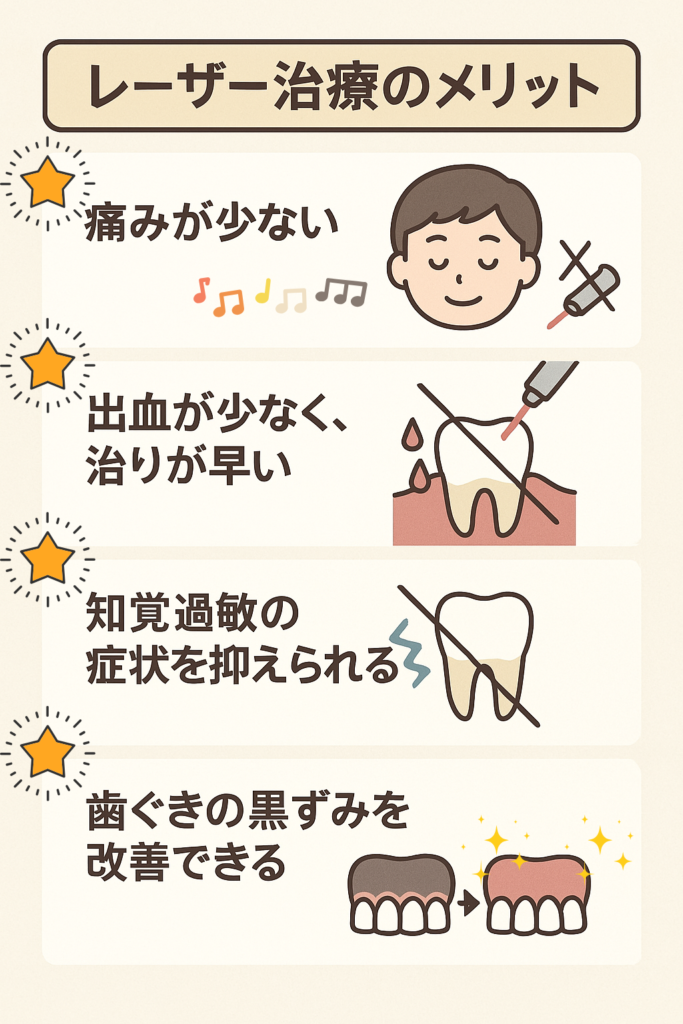
2. レーザー治療のメリット
エルビウムヤグレーザーには、従来の治療方法と比べていくつかのメリットがあります。
2-1)痛みが少ない
レーザーは組織の水分を瞬時に蒸発させながら処置を行うため、神経を刺激しにくく、痛みが軽減されます。
麻酔が必要ない場合もあり、特に歯を削る音や振動が苦手な方に適した治療です。
2-2) 出血が少なく、治りが早い
・止血作用により出血を最小限に抑えられる
・殺菌効果により治療後の感染リスクが低い
・温熱効果によって傷の治りが早い
2-3) 知覚過敏の症状を抑えられる
軽度な知覚過敏に対しては、レーザーを当てることでしみる症状を抑えられる 可能性があります。
ただし、むし歯でしみる場合は削る治療が必要になるため、従来の削って詰める治療が必要です。
2-4) 歯ぐきの黒ずみを改善できる
メラニン色素が沈着して黒ずんだ歯ぐきに対して、レーザーを使用することでピンク色の健康的な歯ぐきを取り戻すことができます。
3. レーザー治療の注意点
レーザー治療には多くのメリットがありますが、すべての症例に適用できるわけではありません。
3-1)深いむし歯には適用できない
レーザーは初期のむし歯や小さな虫歯には有効ですが、象牙質に達したむし歯や神経に近い虫歯には従来の治療が必要になることもあります。
3-2) 保険適用外の治療もある
虫歯や口内炎、歯周病治療など、大半の場合には保険が適用されますが、歯ぐきの黒ずみ除去などは、自由診療(自費診療)となります。
3-3) 金属や詰め物には使用できない
レーザーの種類によっては、金属の詰め物や被せ物に影響を与える可能性 があるため、適用できないケースがあります。
治療前に歯科医師と相談しましょう。
3-4)時間がかかる
レーザーは照射範囲(レーザーの当たる部分)がとても小さく、従来のドリルのような器具に比べて削る力がとても弱いです。
小さな面積で光を当てていくため治療に時間がかかってしまいます。
虫歯治療でレーザーがあまり用いられない最大の理由です。
そのため、お子さんの治療にはあまり向きません(長時間、口を開けて我慢できないことが多いため)。

まとめ
いかがでしたか?
・歯科におけるレーザー治療は、痛みが少なく、出血や感染リスクを抑えられるなど、多くのメリットがあります。
・歯ぐきの治療、知覚過敏の緩和には特に有効です。
・多くの処置にレーザー治療は保険適応で使用できます。
・歯肉の黒ずみ除去は保険適応外になります。
つぼい歯科クリニックではレーザー治療を受けることが可能です。
レーザー治療が気になる方は、お気軽にお尋ねください。
最後までお読みいただき、ありがとうございました。












-1024x683.png)



















































-300x300.png)















